Sie sind hier: Startseite > Harnleiter > vesikoureteraler Reflux > Klinik und Diagnose
Vesikorenaler Reflux: Diagnose und Therapie
- Vesikoureteraler Reflux: Ursachen und Folgen
- Vesikoureteraler Reflux: Diagnose und Therapie
Zusammenfassende Literatur: (Dewan, 1999) (Körner und Steffens, 2010), Leitlinie der EAU: EAU Guidelines Paediatric Urology.
Klinik
- Symptomatische Pyelonephritis: Fieber, Schüttelfrost, Flankenschmerz, Erbrechen, Zystitissymptome.
- Asymptomatische Pyelonephritis: nur Pyurie und Bakteriurie
- Flankenschmerz bei der Miktion: sehr selten.
- Körperliche Entwicklungsstörung der Kinder mit VUR möglich
- Symptome der Urämie
- Bluthochdruck
Diagnostik
Diagnostik bei neonataler Ektasie des Nierenbeckens:
MCU bei Hinweisen auf einen relevanten vesikoureteralen Reflux (z.B. Nierenparenchymnarben) oder nach febriler Harnwegsinfektion.
Diagnostik nach Pyelonephritis:
Für die erste fieberhafte Harnwegsinfektion genügt eine sonographische Untersuchung der Nieren. Bei unauffälliger Untersuchung kann auf weitere Untersuchungen verzichtet werden. Nach rezidivierender Pyelonephritis oder bei sonographischen Auffälligkeiten (s.u., vor allem Parenchymnarben) ist ein MCU und/oder eine DMSA-Szintigraphie indiziert . Ob zuerst ein MCU oder eine DMSA-Nierenszintigraphie oder beide Untersuchungen durchgeführt werden, ist umstritten.
Sonographie der Nieren:
Wichtig ist die Erfassung der Parenchymbreite, Parenchymnarben (echogene Areale), Größenbestimmung beider Nieren und die Weite des Nierenbeckens, um die Schwere der Erkrankung einschätzen zu können. Eine Erhöhung des Resistance Index (RI normalerweise <0,7) bei der Doppler-Sonographie zeigt einen Nierenschaden mit Narbenbildung an. Normvarianten der Nieren sind gehäuft vorhanden. Die Vorhersage von VUR ist anhand der Nierenkonfiguration im US nicht möglich.
Sonographie mit Kontrastmittel:
Nach der Instillation eines speziellen lufthaltigen Kontrastmittels in die Harnblase ist der Reflux während oder nach der Miktion darstellbar.
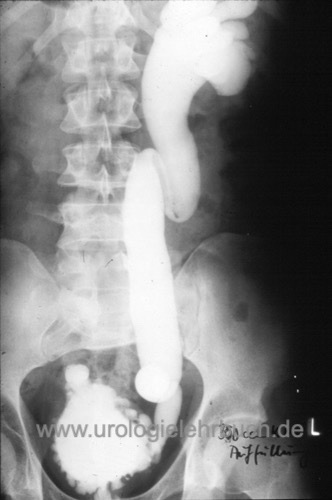
Miktionszysturethrographie (MCU):
Das MCU ist die wichtigste bildgebende Untersuchung bei Verdacht auf vesikoureteralen Reflux [Abb. MCU mit schwerem vesikoureteralen Reflux], bei Miktionsstörungen kann sie auch im Rahmen der Urodynamik durchgeführt werden [Abb. MCU und Urodynamik bei VUR]. Ein MCU sollte nur bei Infektfreiheit (mindestens 10 Tage nach Pyelonephritis) durchgeführt werden, sonst drohen falsch-positive Ergebnisse. Der Schweregrad des VUR wird durch das MCU eingeteilt (s. o.). Das diagnostische Problem der MCU ist das Erfassen von Reflux, welcher ohne Bedeutung für den Patienten ist. Weiterhin werden durch falsch-negative MCU-Untersuchungen Patienten mit bereits bestehenden Nierennarben nicht erfasst.
 |
Ureterdurchmesser-Ratio (UDR) im MCU:
Der Durchmesser des distalen Harnleiters wird mit dem Abstand der Wirbelkörperdeckplatte L3 und Wirbelkörperbodenplatte L1 dividiert. Diese Ratio gleicht unterschiedliche Patientengröße und Vergrößerungsfaktoren bei der Bildgebung aus und korreliert besser mit der Prognose (spontane Heilung, wiederkehrende HWI und Nierennarben) als die klassische Einteilung. Niedriggradiger Reflux entspricht einem UDR unter 0,2. Jeder Anstieg des UDR verschlechtert die Prognose erheblich, ein UDR über 0,35 macht eine spontane Heilung des Reflux unwahrscheinlich (Arlen u.a., 2017).
Nierenszintigraphie:
Neben der Einschätzung der Nierenfunktion kann die statische Nierenszintigraphie mit 99mTc-DMSA zuverlässig Narben und die Narbenentstehung im Rahmen von akuten Infektionen diagnostizieren. Bei zusätzlichem Verdacht auf Obstruktion wird eine Funktionsszintigraphie der Nieren mit 99mTc-MAG3 durchgeführt.
Der diagnostische Vorteil der DMSA-Szintigraphie liegt in der zuverlässigen Erfassung von Patienten, welche durch eine Refluxerkrankung gefährdet sind. Manche Autoren empfehlen eine frühe Anwendung der DMSA-Szintigraphie und verzichten auf ein MCU bei unauffälligem Untersuchungsbefund.
Zystoskopie:
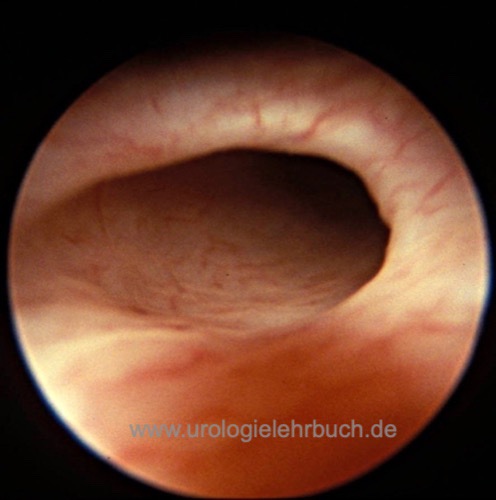
Die Form der Ostien kann auf einen VUR hinweisen (Hufeisenform oder Golflochform). Je lateraler das Ostium, desto größer die ureterotrigonale Insuffizienz und desto schlechter die Spontanheilung.
- Grad 0 (Normal): wie ein Vulkan mit kleiner Öffnung
- Grad 1 (Fußballstadion): Ostium oval mit zirkulärem Randwall
- Grad 2 (Hufeisen): Ostium oval, nach medial verstrichener Randwall
- Grad 3 (Golfloch): klaffendes ovales Ostium ohne Randwall [Abb. refluxives Ostium].
 |
PIC-Zystogramm:
Die Instillation des Kontrastmittel mit Hilfe eines Zystoskops (PIC, engl. positioning the instillation of contrast) in der Nähe des Ostiums für den Nachweis von vesikoureteralen Reflux. Die PIC-Zystographie ist sensitiver als das konventionelle MCU. Die Indikation für die PIC-Zystographie sind Kinder mit febrilen Harnwegsinfektionen und fehlendem Reflux beim normalen MCU (Rubenstein u.a., 2003). Bei nachweisbarem Reflux kann in gleicher Sitzung die endoskopische Unterspritzung des Ostiums erfolgen.
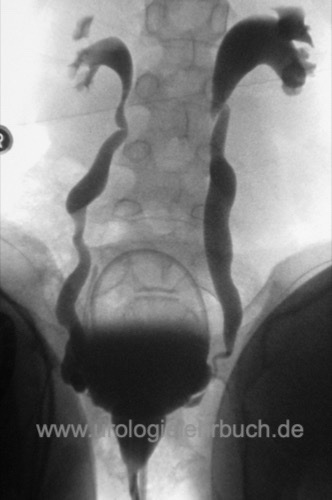
Urodynamik:
Die Urodynamik ist indiziert bei vermuteten Funktionsstörungen des unteren Harntrakts mit hohen Miktionsdrücken (dysfunktionelle Miktion, Harnröhrenklappen, neurogene Miktionsstörungen) [Abb. MCU und Urodynamik bei drittgradigem Reflux].
 |
Urogramm:
In der heutigen Zeit ist ein Urogramm zur Diagnostik im Rahmen des VUR selten indiziert. Folgende radiologische Zeichen sind möglich: Dilatierter (distaler) Ureter, Ektasie des Nierenbeckenkelchsystems, Zeichen der abgeheilten Pyelonephritis (verplumpte Kelche, dünner Kortex), doppelter Ureter, ektope Uretermündung. Ein normales Urogramm schließt einen Reflux nicht aus.
Konservative Therapie des vesikorenalen Refluxes
Das Therapieziel bei der Behandlung des VUR ist der Erhalt und die Sicherung der Nierenfunktion durch die Vermeidung von Pyelonephritiden. 50 % der Patient(innen) mit primärem Reflux können konservativ behandelt werden, da im Rahmen des Wachstums die trigonale Insuffizienz eine deutliche Spontanheilungsrate zeigt und rezidivierende Infektionen ausbleiben. Kinder mit rezidivierenden Harnwegsinfektionen können durch eine niedrigdosierte Langzeitantibiose infektfrei bleiben und das Risiko für weitere renale Narben wird gesenkt.
Indikation:
Reflux bis IV. Grades, stabile Nierenfunktion und kontrollierbare Harnwegsinfekte.
Bakteriurien:
Bakteriurien müssen antibiotisch behandelt werden, evtl. niedrigdosierte Langzeitantibiose mit Nitrofurantoin, Trimethoprim oder einem oralen Cephalosporin. Das Ziel ist die Vermeidung von Pyelonephritiden. Dosierungen: Trimethoprim 2 mg/kgKG/d, Nitrofurantoin 1–2 mg/kgKG/d, Cefaclor 10 mg/kgKG/d.
Konzept der doppelten Miktion:
Regelmäßige Miktionen nach der Uhr (alle 3 h). Eine weitere Miktion nach wenigen Minuten entleert den refluxierten Urin.
Zirkumzision:
Die Zirkumzision senkt die Rate der Harnwegsinfektionen bei Jungen.Anticholinergika:
Anticholinergika sind indiziert bei Symptomen oder Nachweis der instabilen Harnblase zur Erhöhung der funktionellen Harnblasenkapazität.
Engmaschige Kontrollen:
Urinkultur bei Verdacht auf Harnwegsinfektion und nach Infekttherapie, manche Zentren testen regelmäßig (alle drei Monate) auch bei beschwerdefreien Kindern, MCU und Nierenszintigraphie regelmäßig in Abhängigkeit des klinischen Risikos alle 6–24 Monate.
Ergebnisse in vergleichenden Studien:
Konservativer Arm der Internationalen Reflux-Studie, randomisiert, n=149, Nachbeobachtung 10 Jahre Langzeitantibiose bei VUR III-V: 52 % haben keinen Reflux mehr, 25 % VUR ohne Dilatation, 23 % haben VUR mit Dilatation. Spontane Heilung des Refluxes v. a. bei VUR <IV. Grades, unilateralem Befall, Kindesalter <5 Jahre (Smellie u.a., 2001).
Konservativer Arm der Schwedischen Reflux-Studie, randomisiert, n=203 Kinder zwischen 1–2 Jahre alt mit dilatierendem Reflux Grad III–V, Nachbeobachtung 2 Jahre: 39–47% spontane Verbesserung des VUR. Insbesondere Jungen zeigten eine gute Prognose auch ohne Antibiotikaprophylaxe. Mädchen hatten häufig rezidivierend HWI, dies konnte durch eine Antibiotikaprophylaxe vermieden werden (Brandstroem u.a., 2010).
Operative Therapie
Indikation:
Die erfolgreiche konservative Therapie des VUR ist inzwischen durch mehrere randomisierte Multicenter-Studie abgesichert (siehe oben). Die chirurgische Therapie ist nur bei schwerwiegendem Reflux, therapieresistenten Infekten, Ablehnung einer längerfristigen Antibiotikaprophylaxe oder zunehmender Verschlechterung der Nierenfunktion indiziert.
Endoskopische Therapie:
die endoskopische Unterspritzung der refluxiven Ostien mit Extrazellulärmatrix (Deflux) oder Silikon ist die am wenigsten invasive Therapieoption [Abb. endoskopische Therapie des vesikoureteralen Refluxes]. Das Implantat wird in der Submukosa positioniert. Es existieren mehrere Injektionstechniken. Das STING-Verfahren unterspritzt den Ureter bei 6 Uhr am Ostium, bis das Implantat das Ostium verschließt. Bei der HIT-Technik wird an zwei Positionen (12 und 6 Uhr) etwas tiefer im Ureter unterspritzt. Nach der Unterspritzung wird der Erfolg per Miktionszysturethrogramm kontrolliert, ggf. ist eine erneute Unterspritzung im Verlauf notwendig. Die HIT-Technik hat eine höhere Erfolgsrate im Zystogramm, es existieren jedoch keine Langzeitdaten.
Im Vergleich zur offenen Chirurgie konnten retrospektive Vergleiche fast vergleichbare Ergebnisse für die endoskopische Therapie berichten (90% Heilung nach zwei Injektionen). Einen direkten randomisierten Vergleich gibt es jedoch nicht. Aufgrund der geringeren Invasivität und der immer bestehenden Option, bei Therapieversagen eine offen-chirurgische Operation durchführen zu können, ist die endoskopische Therapie Mittel der ersten Wahl bei Patienten ohne begleitende Fehlbildungen.
Ureterozystoneostomie (UCN):
entweder extravesikale Technik nach Lich-Gregoir, oder transvesikale Technik nach Leadbetter-Politano oder Cohen, siehe Kapitel Ureterozystoneostomie. Als erhaltenswert gelten Nieren mit relativen Funktionsanteilen über 10 % in der Nierenszintigraphie. Die Nierenfunktion bei vorgeschädigten Nieren bleibt nach Harnleiterreimplantation im Langzeitverlauf stabil oder wird sich etwas verbessern.
Extravesikale Technik nach Lich-Gregoir:
extravesikaler Zugang zur Harnleitermündung, Inzision der Harnblasenmuskulatur ohne Eröffnung der Mukosa, der Harnleiter wird in die Muskulaturrinne gelegt und die Muskulatur wieder verschlossen. Kontrovers wird die Bedeutung der nervalen Schädigung der Harnblase und die Inzidenz der Harnblasenentleerungsstörung bei bilateraler Operation eingeschätzt. Technik und Komplikationen siehe Kapitel Ureterozystoneostomie.
Transvesikale Technik nach Leadbetter-Politano:
transvesikaler Zugang zum Harnleiterostium, zirkuläre Umschneidung des Harnleiterostiums und Mobilisation des Harnleiters. Ggf. extravesikale Präparation. Nach kompletter Mobilisation des Harnleiters wird ein submuköser Tunnel vom alten Ostium nach kranial angelegt. Etwa 3–4 cm weiter kranial wird der Harnleiter durch eine neue Öffnung der Harnblasenwand und durch den Tunnel geführt und so antirefluxiv implantiert. Nach der Präparation mündet der Harnleiter wieder am alten Ostium. Technik und Komplikationen siehe Kapitel Ureterozystoneostomie.
Transvesikale Technik nach Cohen:
transvesikaler Zugang zum Harnleiterostium, zirkuläre Umschneidung des Harnleiterostiums und Mobilisation des Harnleiters. Submuköse Tunnelung nach distal, der Harnleiter wird in die Harnblase hineingezogen und reimplantiert. Nach beidseitiger Reimplantation liegt das linke Ostium dann rechts und umgekehrt. Technik und Komplikationen siehe Kapitel Ureterozystoneostomie.
Weitere chirurgische Optionen:
je nach Nierenfunktion und begleitenden Fehlbildungen:
Heminephroureterektomie:
bei doppeltem Ureter mit funktionslosem refluxivem Nierenanteil.
Uretero-Ureterostomie:
Anastomose des kaudalen Endes des refluxierenden doppelten Ureters an den kompetenten Ureter mit Resektion der inkompetenten Mündung.
Nephroureterektomie:
bei funktionsloser Niere. Unter 15 % relativer Nierenfunktion ist eine Nephrektomie mit Ureterektomie zur Vermeidung von Infektionen zu erwägen. Die Notwendigkeit der Ureterektomie wird von manchen Autoren angezweifelt.
Endgültige Harnableitung:
bei fehlender Harnblasenfunktion (z. B. Spina bifida).
Prognose des vesikoureteralen Refluxes
Spontanheilung:
Folgende Faktoren sprechen für eine spontane Heilung des vesikoureteralen Refluxes oder für einen benignen Verlauf: niedriggradiger Reflux, geringe Dilatation des distalen Harnleiters, männliches Geschlecht, einseitiger Reflux, keine Störungen der Harnblasen- oder Darmfunktion, keine Nierennarben und hohes Harnblasenvolumen zum Beginn des Refluxes.
| vesikoureteraler Reflux 1/3 | Suchen | Megaureter |
Sachregistersuche: A B C D E F G H I J K L M N O P Q R S T U V W X Y Z
Literatur
A. M. Arlen, A. J. Kirsch, T. Leong, and C. S. Cooper, “Validation of the ureteral diameter ratio for predicting early spontaneous resolution of primary vesicoureteral reflux.,” J. Pediatr. Urol., vol. 13, no. 4, p. 383, 2017.
Per Brandströmm and Tryggve Neveus and Rune Sixt and Eira Stokland and Ulf Jodal and Sverker Hansson, “The Swedish reflux trial in children: IV. Renal damage.,” vol. 184, no. 1, pp. 292–297, 2010.
Dewan 1999 DEWAN, P. A.:
Vesicoureteric reflux: the evolution of the understanding of the
anatomy and the development of radiology.
In: Eur Urol
36 (1999), Nr. 6, S. 559–64
EAU guidelines: Paediatric Urology
Körner, I. & Steffens, J.
[Treatment of
vesicoureteral reflux in childhood].
Urologe A, 2010,
49, 1248-1253
Olbing u.a. 2003 OLBING, H. ; SMELLIE, J. M. ;
JODAL, U. ; LAX, H.:
New renal scars in children with severe VUR: a 10–year study of
randomized treatment.
In: Pediatr Nephrol
18 (2003), Nr. 11, S. 1128–31
Rubenstein, J. N.; Maizels, M.; Kim, S. C. & Houston,
J. T.
The PIC cystogram: a novel approach to identify "occult"
vesicoureteral reflux in children with febrile urinary tract infections.
J
Urol, 2003, 169, 2339-2343.
Smellie u.a. 2001 SMELLIE, J. M. ; JODAL, U. ;
LAX, H. ; MOBIUS, T. T. ; HIRCHE, H. ;
OLBING, H.:
Outcome at 10 years of severe vesicoureteric reflux managed
medically: Report of the International Reflux Study in Children.
In: J Pediatr
139 (2001), Nr. 5, S. 656–63
Wingen u.a. 1999 WINGEN, A. M. ; KOSKIMIES,
O. ; OLBING, H. ; SEPPANEN, J. ; TAMMINEN-MOBIUS,
T.:
Growth and weight gain in children with vesicoureteral reflux
receiving medical versus surgical treatment: 10–year results of a
prospective, randomized study. International Reflux Study in Children
(European Branch).
In: Acta Paediatr
88 (1999), Nr. 1, S. 56–61
 English Version: Diagnosis and treatment of vesicoureteral reflux
English Version: Diagnosis and treatment of vesicoureteral reflux