Sie sind hier: Startseite > Nieren > Anatomie > Harnkonzentrierung
Hormone der Niere: Renin-Angiotensin-Aldosteron-System (7/8)
- Anatomie der Nieren: Topographie, Makroskopie, Gefäße, Nerven
- Anatomie der Nieren: Nephron und Glomerulus
- Anatomie der Nieren (4/8): Histologie (Tubulussystem)
- Anatomie der Nieren: Physiologie (Glomeruläre Filtration, Clearance)
- Anatomie der Nieren: Physiologie (Tubuläre Rückresorption)
- Anatomie der Nieren (7/8): Renin-Angiotensin-Aldosteron System
- Anatomie der Nieren: Physiologie (Hormonfunktion, Erythropoetin)
Zusammenfassende Literatur: (Benninghoff, 1993) (Schmidt und Thews, 1995).
Funktion des Renin-Angiotensin-Aldosteron-System (RAAS)
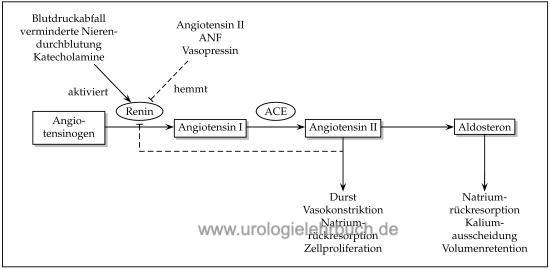
Das Renin-Angiotensin-Aldosteron-System (RAAS) spielt eine zentrale Rolle in der Blutdruckregulation und besteht aus einer Kaskade von Funktionsproteinen (Renin, Angiotensinogen, Angiotensin I und II) [Abb. Aktivierungskaskade des RAAS]. Die physiologische Bedeutung des RAAS besteht in dem Ausgleich von Hypovolämie und Hypotension. Bei Menschen mit normalem Blutdruck und einem ausgeglichenen Salzhaushalt ist das RAAS nicht aktiviert (Carey and Siragy, 2003). Pathophysiologische Bedeutung bekommt das RAAS bei fehlerhafter Aktivierung, z. B. bei renaler Hypertonus, Herzinsuffizienz und fortgeschrittener Lebererkrankung.
Aktivierung des Renin-Angiotensin-Aldosteron-Systems (RAAS):
Die Kaskade beginnt mit der Spaltung von Angiotensinogen in Angiotensin I (Ang.I), vermittelt durch das Enzym Renin. Dies ist der geschwindigkeitsbestimmende Schritt. Das Angiotensin-converting enzyme (ACE) spaltet aus Angiotensin I (Ang.I) das Angiotensin II (Ang.II), einen äußerst potenten Vasokonstriktor. Zusätzlich stimuliert Ang.II die Freisetzung von Aldosteron aus der Nebennierenrinde. Die hormonelle Wirkung des Renin-Angiotensin-Aldosteron-Systems wird vor allem durch Angiotensin II und Aldosteron vermittelt.
 |
Renin:
Renin ist eine Aspartyl-Protease, spaltet sehr spezifisch Angiotensinogen in Angiotensin I (Ang.I). Hauptbildungsort sind die Nieren (juxtaglomeruläre Zellen der afferenten Arteriole), es wurde aber auch in anderen Organen mit lokalem RAAS nachgewiesen.
Steuerung der Reninfreisetzung:
die Freisetzung von Renin benötigt die Aktivierung der Adenylatcyclase und Bildung von cAMP. Folgende Reize Vasopressinführen zur Reninfreisetzung:
- Macula densa: verminderte Natrium- und Chloridkonzentration im distalen Tubulus
- Barorezeptoren der afferenten Arteriolen: verminderter Blutdruck
- Neurale Mechanismen: die juxtaglomerulären Zellen werden durch reichlich beta-adrenerge sympathische Nervenfasern innerviert. Deren Aktivierung führt zur Reninausschüttung.
- Hormone: Histamin, Dopamin, Adrenalin, Prostaglandin I2 (Prostacyclin) und E2 stimulieren die Reninfreisetzung. Hemmend wirken Angiotensin II, ANF, Endothelin, Vasopressin.
Angiotensinogen:
funktionell ist Angiotensinogen ein Serinproteaseinhibitor. Renin spaltet aus Angiotensinogen das Angiotensin I heraus.
Hauptbildungsort ist die Leber, es wird aber auch in ZNS, Niere, Nebenniere, Leukozyten und Herz gebildet. Angiotensin II, Östrogene und Glukokortikoide stimulieren die Bildung. Renin inhibiert die Produktion.
Angiotensin converting enzyme (ACE):
Angiotensin converting enzyme (ACE), ein zinkhaltiges Glykoprotein mit Dipeptidyl-carboxy Peptidase. ACE spaltet 2 Aminosäuren von Angiotensin I ab, dadurch entsteht Angiotensin II. Andere Proteinasen können auch unspezifisch Angiotensin II aktivieren.
Weiterhin inaktiviert ACE Bradykinin im Kallikrein-Kinin-System. ACE wird von endothelialen und epithelialen Zellen in vielen Organen produziert, die pulmonale Aktivität ist hoch. Für das RAAS ist ACE nicht geschwindigkeitsbestimmend.
Angiotensin II (Ang.II):
Angiotensin II (Ang.II), ein Oktapeptid, welches nach proteolytischer Abspaltung (ACE) von 2 Aminosäuren aus Angiotensin I entsteht. Folgende Funktionen sind bekannt:
Regulation der GFR durch Angiotensin II:
bei verminderter Nierenperfusion führt Ang.II zu einer Konstriktion des Vasa efferentes und damit zu einem erhöhtem Filtrationsdrucks. ACE-Hemmer können bei Nierenarterienstenosen diesen kritischen Regulationsmechanismus inhibieren und zum ANV führen.
Tubuläre Natriumrückresorption durch Angiotensin II:
in physiologischen Dosen Steigerung, bei stark erhöhten Konzentrationen Verminderung der Natriumrückresorption.
Urinkonzentration durch Angiotensin II:
führt zur verminderten medullären Durchblutung, dies steigert die Osmolarität des Nierenmarkes und erhöht damit die Harnkonzentrierung.
Peripherer Widerstand der Gefäße reguliert durch Angiotensin II:
Ang.II stimuliert direkt die glattmuskuläre Kontraktion der Widerstandsgefäße und erhöht den Blutdruck.
Aldosteronfreisetzung durch Angiotensin II:
erhöht die Desmolaseaktivität und damit die vermehrte Umsetzung von Kortison nach Aldosteron.
zentrale Wirkungen von Angiotensin II:
Blutdrucksteigerung, vermehrtes Durstempfinden, Salzappetit, vor allem über lokales RAAS.
Molekulare Wirkungsweise von Angiotensin II:
von Angiotensin II (AII) wird über Angiotensin Rezeptoren (AT1 und AT2) vermittelt. Die Gefäßwirkungen von AII werden von AT1-Rezeptoren bestimmt. Antagonisten zu AT1-Rezeptoren sind die Sartane, z. B. Losartan, diese werden zur antihypertensiven Behandlung eingesetzt.
Die Signaltransduktion von AT1-Rezeptoren läuft über G-Protein-Rezeptoren, dies führt zu einer intrazellulären Aktivierung von Phospholipase C, DAG, IP3 und Proteinkinase C.
Aldosteron:
Aldosteron ist ein Steroidhormon aus der Nebennierenrinde mit Wirkung auf den Salz- und Wasserhaushalt (Mineralocorticoid).Molekulare Wirkungsweise von Aldosteron:
Aldosteron ist lipophil, gelangt durch passive Diffusion in die Zielzelle und bindet an nukleäre Steroidrezeptorproteine. Die aktivierten Steroidrezeptoren binden an spezifische DNA-Sequenzen (hormone response elements, HRE) und führen zur vermehrten Genexpression.
Aldosterone führt zur Retention von Wasser und Natrium, erhöht den Blutdruck und erhöht die Kaliumausscheidung. Die Effekte von Aldosteron werden in mehreren Organen umgesetzt:
- Nieren: vermehrte Expression von Na-K-ATPasen, erhöhte luminale Membranpermabilität für Na+ .
- Schweißdrüsen: stimuliert die Na+- and Wasser-Rückresorption im Austausch für K+
- Darm: stimuliert die Na+- and Wasser-Rückresorption im Austausch für K+
| Nieren 6/8 | Suchen | Nieren 8/8 |
Sachregistersuche: A B C D E F G H I J K L M N O P Q R S T U V W X Y Z
Literatur Nieren
Benninghoff 1993 BENNINGHOFF, A.: Makroskopische Anatomie, Embryologie und Histologie des Menschen.15. Auflage.
Mnchen; Wien; Baltimore : Urban und Schwarzenberg, 1993
R. M. Carey and H. Siragy.
Newly recognized components of the renin-angiotensin system:
potential roles in cardiovascular and renal regulation.
Endocr Rev, 24 (3): 261–271, Jun 2003.
Schmidt, R. F. & Thews, G. T. (ed.)
Physiologie des Menschen
26. Auflage
Berlin; Heidelberg; New York: Springer, 1995
 English Version: Physiology of the kidneys: renal hormones (renin, aldosterone)
English Version: Physiology of the kidneys: renal hormones (renin, aldosterone)