Sie sind hier: Startseite > Hoden > Varikozele
Varikozele: Diagnose und Theapie der Hodenkrampfader
Definition und Klassifikation der Varikozele
Die Varikozele, auch Krampfaderbruch genannt, ist eine eine meist links vorhandene Dilatation und Vermehrung des Plexus pampiniformis am Samenstrang. Leitlinien: EAU Guideline Paediatric Urology, EAU Guideline Sexual and Reproductive Health AUA Guideline: Infertility in Men.
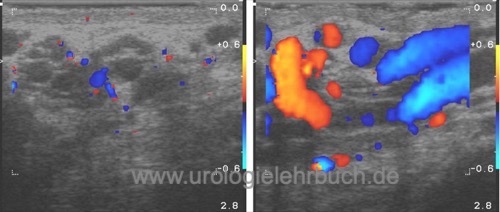
Sonographie des Samenstrangs mit Farbdoppler: Varikozele testis: im linken Bild zeigen sich ektatische Venen im Samenstrang. Im rechten Bild Darstellung des venösen Reflux in die Varikozele durch den Valsalva-Versuch.
Klassifikation der Varikozele:
Die Varikozele wird durch den Untersuchungsbefund im Stehen eingeteilt.
Subklinisch:
Inspektorisch und palpatorisch kein Nachweis einer Varikozele; aber positive skrotale Thermographie oder dopplersonographischer Refluxnachweis.
Grad I:
Unter Valsalvamanöver tastbare aber nicht sichtbare Varikozele.
Grad II:
Ohne Valsalvamanöver tastbare aber nicht sichtbare Varikozele.
Grad III:
Ohne Valsalvamanöver sichtbare Varikozele.
Epidemiologie
Die Varikozele ist häufig und bei rund 4–11% der erwachsenen Männer durch eine klinische Untersuchung nachweisbar. Ungefähr 90% der primären Varikozelen befinden sich auf der linken Seite, rechtsseitige Varikozelen sind in der Regel weniger stark ausgeprägt und meist nur mit Doppler-US erkennbar. Ein hoher BMI senkt die Wahrscheinlichkeit für eine Varikozele (Rais u.a., 2013). Die Prävalenz beträgt bis zu 30%, wenn mit der Sonographie eine Varikozele gesucht wird (Chanc Walters u.a., 2012). Die klinische Prävalenz der Varikozele bei Männern mit pathologischem Spermiogramm liegt bei 25% (WHO, 1992). Siehe auch Abschnitt Therapie für den Zusammenhang zwischen Subfertilität und Varikozele (Marmar u.a., 2007).
Ätiologie der Varikozele – Ursachen der Hoden-Krampfader
Primäre Varikozele:
Die nahezu rechtwinklige Einmündung der V. testicularis in die V. renalis auf der linken Seite kombiniert mit insuffizienten Venenklappen führt zu einer langen, hydrostatischen Drucksäule, gegen die distale V. testicularis und der Plexus pampiniformis ankämpfen müssen und schließlich dekompensiert. Im weiteren Verlauf der Erkrankung entstehen Kollateralen in das Abflussgebiet der V. iliaca interna und externa.
Sekundäre Varikozele:
Durch eine retroperitoneale Raumforderung entsteht ein Abflusshindernis, welches zu einer Varikozele führt. Eine weitere Ursache einer sekundären Varikozele ist das Nussknacker-Syndrom: der Kompression der V. renalis sinistra zwischen A. mesenterica sup. und Aorta.
Pathophysiologie
Reflux von (Nebennieren)-Blut:
Führt zur Erhöhung der Noradrenalinkonzentration in der Varikozele und – durch Diffusion – in der A. testicularis. Dies führt zur einer reversiblen Vasokonstriktion im Hoden. Der Reflux führt auch zum oxidativen Stress durch weitere Metaboliten im Blut.
Erhöhte Hodentemperatur:
Aufgrund des erhöhten venösen Shunting aus dem warmen Körperkern.
Erhöhter venöser Druck:
Der erhöhte venöse Druck verursacht eine Abfluss"|störung und damit eine Störung der Hodendurchblutung.
Funktionsstörung des Hodens:
Eine gestörte Funktion des Keimepithels des Hodens ist die Folge aus oben genannten Faktoren. Dies führt zu einer mikroskopisch sichtbaren Beeinträchtigung der Sertoli-Zellfunktion, verminderter Inhibin-Sekretion und damit zu einem FSH-Anstieg. Die Minderdurchblutung des Hodens beeinträchtigt auch die Leydig-Zellfunktion, dies führt zu erhöhten LH-Konzentrationen und manchmal zu einer erniedrigten Testosteronkonzentration. Marker der Subfertilität sind pathologische Parametern im Spermiogramm (OAT-Syndrom) und eine vermehrte DNA-Fragmentierung der Spermatozoen.
Pathologie
Makroskopie:
Höhergradige Varikozelen führen zu einer Atrophie des Hodens.
Mikroskopie:
- Reduzierung der Spermatogenese und Stop der Spermienreifung. In Ausnahmefällen Sertoli-cell-only Syndrom.
- Tubuluswandverdickungen und Gefäßwandverdickungen
- Interstitielle Fibrose
- Zeichen der Leydig-Zelldysfunktion und verminderte Anzahl.
Klinik der Varikozele
- in der Regel asymptomatisch, auffällig im Rahmen der Infertilitätsdiagnostik, als Zufallsbefund bei der Musterung oder klinischer Untersuchung.
- tastbare Raumforderung am Samenstrang ("Hodentumor"), Zunahme im Stehen und beim Valsalva-Versuch.
- (Druck)-Schmerzen, vor allem im Stehen
- Hodenatrophie: normalerweiser differiert die Hodengröße nicht über 20 % oder 2 ml im Vergleich zur Gegenseite.
- Die primäre Varikozele befindet sich fast ausnahmslos auf der linken Seite. Die rechte (aber auch linke) Varikozele kann möglicherweise ein Spätsymptom eines retroperitonealen Tumors sein.
Diagnostik der Varikozele
Sonographie:
Sonographie von Hoden und dem Retroperitoneum. Mögliche Befunde bei Varikozele sind ein sichtbares Venenkonvolut im Samenstrang (Venendurchmesser über 3,5 mm) und eine reduzierte Hodengröße (Differenz >20% oder 2 ml). Wichtig ist der Ausschluss eines Tumors von Hoden oder Retroperitoneum.
Farbdopplersonographie:
Sichtbarer Reflux beim Valsalva-Versuch [Abb. Sonographie Samenstrang und Sonographie Hoden]?
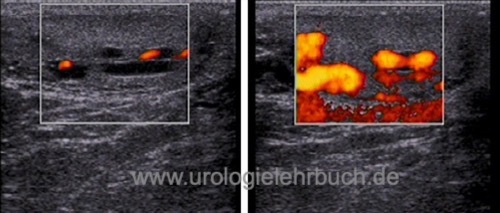
Sonographie Hoden mit Power-Doppler: intratestikuläre Varikozele testis in einem atrophen Hoden. Im linken Bild zeigen sich intratestikuläre ektatische Venen, rechts Darstellung des venösen Reflux durch den Valsalva-Versuch.
Spermiogramm:
Ein pathologisches Spermiogramm (Oligozoospermie, Asthenozoospermie, Teratozoospermie) bis hin zu einer nichtobstruktiven Azoospermie kann durch eine Varikozele verursacht werden. Bei erweiterter Diagnostik kann eine erhöhte DNA-Fragmentation der Spermien nachgewiesen werden. Das Ausmaß der Störung ist abhängig vom Schweregrad der Varikozele, so haben bis zu 55% der Männer mit Grad III Varikozele eine pathologisches Spermiogramm (Damsgaard u.a., 2016).
Hormonbestimmungen:
Erhöhtes FSH und erniedrigtes Testosteron sind typisch für eine testikuläre Dysfunktion bei einer Varikozele.
Skrotale Thermographie:
Experimentelle Untersuchung. Sie ist nicht notwendig, da ungenau und wenig spezifisch.
Therapie der Varikozele
Asymptomatische Varikozelen bei Jugendlichen müssen regelmäßig beobachtet werden, ein Fortschreiten der Erkrankung kann eine Operation erforderlich machen. Varikozelen bei Erwachsenen werden bei Schmerzen oder bei Subfertilität behandelt.
OP-Indikationen:
- Große Varikozelen bei Heranwachsenden, insbesondere mit Hodenatrophie, pathologischem Spermiogramm, bilateraler Manifestation, erhöhten FSH-Werten oder niedrigen Testosteronkonzentrationen.
- Bei Schmerzsymptomatik
- Männer mit Subfertilität und Varikozele: die Varikozelektomie bessert mehrere Parameter des Spermiogramms. Die Metaanalyse von Marmar (2007) ergab eine 2,7-fache Erhöhung der Schwangerschaftsrate. Die Varikozelektomie reduziert die DNA-Fragmentierung der Spermien und verbessert die Ergebnisse der assistierten Fertilisation (Machen u.a., 2019).
- Männer mit nichtobstruktiver Azoospermie und Varikozele: einzelne Studien konnten eine Verbesserung der Spermienextraktionsrate nach Varikozelenoperation nachweisen, bei 14% wurden postoperativ Spermien im Ejakulat nachgewiesen (Sajadi u.a., 2019). Weitere Studien sind notwendig.
Keine OP-Indikationen:
- asymptomatische Varikozele mit normalem Spermiogramm oder Azoospermie
- Kindliche Varikozele mit normalem Hodenvolumen: Kontrolle des Hodenvolumens in 6monatigem Abstand bis zum ersten Spermiogramm als Alternative zur operativen Behandlung. Ein abwartendes Verhalten ist berechtigt, da kontrollierte prospektive Studien fehlen und die Varikozele sich in bis zu 70 % zurückbildet.
Operative Therapie der Varikozele
Unterschiedliche Techniken wurden publiziert, welche mit widersprüchlichen Eponymbezeichnungen in der Sekundärliteratur dargestellt werden. Prinzipiell kann die Therapie suprainguinal, inguinal, skrotal, transvenös (retrograd oder antegrad), laparoskopisch oder retroperitoneoskopisch durchgeführt werden (Gonzalez, 2014).
Suprainguinale Operationsverfahren:
Die Durchtrennung der V. testicularis oberhalb der Spina iliaca ant. sup. ist die älteste Technik (Erstbeschreibung von Ivanissevich 1918). Die Operationstechnik ist auch laparoskopisch oder retroperitoneoskopisch durchführbar. Siehe Abschnitt Varikozelenoperationen für Details und Abbildungen der Operationstechnik. Die exzellente Sicht und Vergrößerung durch das Laparoskop ermöglicht eine zuverlässige Schonung von Lymphgefäßen und Arterie. Die komplette Durchtrennung der Vasa testicularis (mit Lymphgefäßen) sorgt zwar für eine zuverlässige Therapie der Varikozele, erhöht jedoch deutlich die Gefahr einer Hydrozele (Erstbeschreibung Palomo 1949).
Inguinale Operationsverfahren:
Bei der Operation wird eine inguinale Samenstrangfreilegung und Ligatur sämtlicher Venen auf Höhe des inneren Leistenrings durchgeführt. Die Operation sollte mit Hilfe eines Operationsmikroskops durchgeführt werden, geschont werden die A. testicularis, Lymphgefäße und Venen entlang des Vas deferens. Die Erstbeschreibung erfolgte durch Bernardi 1941.
Retrograde Varikozelensklerosierung:
Angiographische Embolisation/Sklerosierung der V. testicularis retrograd über einen transfemoralen oder transjugularen Zugang. Nachteilig sind die Möglichkeit von Gefäßkomplikationen, die Strahlenbelastung und die Dauer/Kosten des Verfahrens. Erstbeschreibung von Formanek 1981.
Antegrade Varikozelensklerosierung:
Nach skrotaler Samenstrangfreilegung wird eine Varikozelenvene freigelegt und ein Sklerosierungsmittel injiziert. Erstbeschreibung von Tauber 1993.
Komplikationen der operativen Therapie:
Hydrozele:
Bis 7 % bei retroperitonealer Massenligatur. Bei Sklerosierung oder selektiver Unterbindung 1 %.
Rezidiv der Varikozele:
1–2 % bei retroperitonealer Massenligatur. Selektive retroperitoneale Ligatur und Embolisation um 7–11 %.
Hodenatrophie:
Bis Hodeninfarzierung (<1 %). Die Gefahr besteht insbesondere bei der antegraden Sklerosierung durch eine arterielle Fehlpunktion oder bei Extravasation von Sklerosierungsmittel.
| Spermatozele | Suchen | Infertilität |
Sachregistersuche: A B C D E F G H I J K L M N O P Q R S T U V W X Y Z
Literatur
Baazeem, A.; Belzile, E.; Ciampi, A.; Dohle, G.; Jarvi,
K.; Salonia, A.; Weidner, W. & Zini, A.
Varicocele and male factor
infertility treatment: a new meta-analysis and review of the role of
varicocele repair.
Eur Urol, 2011, 60, 796-808.
Bong und Koo 2004 BONG, G. W. ; KOO, H. P.:
The adolescent varicocele: to treat or not to treat.
In: Urol Clin North Am
31 (2004), Nr. 3, S. 509–15, ix
Chanc Walters, R.; Marguet, C. G. & Crain, D. S.
Lower prevalence of varicoceles in obese patients found on routine scrotal
ultrasound.
J. Urol. 2012, 187, 599-601
Evers und Collins 2004 EVERS, J. L. ; COLLINS,
J. A.:
Surgery or embolisation for varicocele in subfertile men.
In: Cochrane Database Syst Rev
(2004), Nr. 3, S. CD000479
Dubin, L. und R. D. Amelar (1970). Varicocele size and results of varicocelectomy in selected subfertile men with varicocele. In: Fertil Steril 21, S. 606–609.
Marmar, J. L.; Agarwal, A.; Prabakaran, S.; Agarwal,
R.; Short, R. A.; Benoff, S. & Thomas, A. J.
Reassessing the value
of varicocelectomy as a treatment for male subfertility with a new
meta-analysis.
Fertil Steril 2007, 88, 639-648
Miller u.a. 2002 MILLER, J ; PFEIFFER, D ;
SCHUMACHER, S ; TAUBER, R ; MüLLER, S. C. ;
WEIDNER, W.:
Die Varicocele testis im Kindes- und Jugendalter.
In: Urologe
41 (2002), S. 68–77
Rais, A.; Zarka, S.; Derazne, E.; Tzur, D.;
Calderon-Margalit, R.; Davidovitch, N.; Afek, A.; Carel, R. & Levine, H.
Varicocoele
among 1 300 000 Israeli adolescent males: time trends and association with
body mass index.
Andrology 2013, 1, 663-669
C. Radmayr, G. Bogaert, H. S. Dogan, and S. Tekgül, “EAU Guidelines: Paediatric Urology.” [Online]. Available: https://uroweb.org/guidelines/paediatric-urology/
Rubenstein u.a. 2004 RUBENSTEIN, R. A. ;
DOGRA, V. S. ; SEFTEL, A. D. ; RESNICK, M. I.:
Benign intrascrotal lesions.
In: J Urol
171 (2004), Nr. 5, S. 1765–72
A. Salonia, S. Minhas, and C. Bettocchi, “EAU Guidelines: Sexual and Reproductive Health.” [Online]. Available: https://uroweb.org/guidelines/sexual-and-reproductive-health/
P. Schlegel, M. Sigman, B. Collura, C. De Jonge, M. Eisenberg, and et al., “Diagnosis and Treatment of Infertility in Men: AUA/ ASRM Guideline.” [Online]. Available: https://www.auanet.org/guidelines-and-quality/guidelines/male-infertility
 English Version: Varicocele: pathophysiology of testicular dysfunction and infertility
English Version: Varicocele: pathophysiology of testicular dysfunction and infertility
Varicocele: Treatment (Surgical procedures)
Urologielehrbuch.de ohne Werbung
Diese Internetseite ermöglicht mit Hilfe von Werbung den Volltext-Zugriff auf das aktuelle Urologielehrbuch.de. Viele Bilder sind zum Schutz von Laien verpixelt oder ausgeblendet. Regelmäßig wiederkehrende (fachkundige) Leser können die Werbebanner abschalten und Zugriff auf alle Abbildungen erhalten: Werden Sie Mitglied über die Crowdfunding-Plattform Steady und unterstützen Sie damit Urologielehrbuch.de.
Urologielehrbuch.de als Hardcover-Buch
 Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siehe Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.
Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siehe Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.