Sie sind hier: Startseite > Harnblase > Neurogene Funktionsstörungen des unteren Harntrakts
Neurogene Funktionsstörungen des unteren Harntrakts: Ursachen
- Neurogene Funktionsstörungen des unteren Harntrakts: Ursachen
- Neurogene Funktionsstörungen des unteren Harntrakts: Diagnose, Therapie mit Medikamenten
- Neurogene Funktionsstörungen des unteren Harntrakts: Therapie mit CIC, Botulinumtoxin A, Sakrale Neuromodulation und Operationen
Definitionen und Einteilung
Neurogene Funktionsstörungen des unteren Harntrakts ist eine Sammelbezeichung für Erkrankung oder Verletzung des zentralen Nervensystems oder der peripheren Nerven, welche an der Steuerung der Harnblasenfunktion beteiligt sind. Engl. neurogenic lower urinary tract dysfunction (NLUTD) (Chapple u.a., 2005) (van Kerrebroeck, 1998) (Wein und Rackley, 2006). EAU Leitlinie: (Blok u.a., 2022).
Einteilung von Funktionsstörungen des unteren Harntrakts
Vereinfachte Einteilung der neurogenen Funktionsstörungen des unteren Harntrakts:
Die Funktion des unteren Harntrakts wird in die Speicherphase und Entleerungsphase gegliedert. Neurogene Funktionsstörungen der Speicherphase oder Entleerungsphase werden entweder durch eine Störung der Harnblasenfunktion, der Harnröhrenfunktion oder durch eine Kombination verursacht.
International Continence Society:
Die Funktion des unteren Harntrakts wird in die Speicherphase und Entleerungsphase gegliedert, die urodynamischen Befunde führen zu einer weiteren Einteilung [Tab. Klassifikation von Harnblasenfunktionsstörungen nach ICS].
Klinisch definierte Funktionsstörungen
Definition der überaktiven Harnblase:
Die überaktive Blase (engl. overactive bladder – OAB) beinhaltet die Speichersymptome imperativer Harndrang, Pollakisurie und Nykturie mit oder ohne Dranginkontinenz, ohne dass dabei eine offensichtliche lokale, metabolische, neurologische oder endokrine Pathologie zugrunde liegt (Abrams u.a., 2002). Weitere englische Synonyme sind urge syndrome or urgency-frequency syndrome.
Definition der Dranginkontinenz:
Die Dranginkontinenz ist unwillkürlicher Urinverlust, welcher von imperativem Harndrang begleitet ist oder dem Harndrang vorausgeht.
Definition der Belastungsharninkontinenz:
Der Blasendruck übersteigt durch passive (abdominelle) Druckerhöhung den (durch neurogene Erkrankungen verminderten) Harnröhrenverschlussdruck und führt zur Harninkontinenz bei körperlicher Belastung.
Urodynamisch definierte Funktionsstörungen
Folgende Funktionsstörungen können nur durch eine urodynamische Messung abgegrenzt werden, siehe auch Tab. Klassifikation von Harnblasenfunktionsstörungen nach ICS.
Detrusorüberaktivität:
Die Detrusorüberaktivität (engl. detrusor overactivity) kann phasisch (Detrusordruckanstieg während der Harnblasenfüllung ohne komplette Harnblasenentleerung) oder terminal (Detrusorkontraktion während der Harnblasenfüllung mit kompletter Harnblasenentleerung) sein. Wenn die Detrusorüberaktivität einer neurologischen Erkrankung zugeordnet werden kann, spricht man von einer neurogenen Detrusorüberaktivität (veraltet Detrusorhyperreflexie). Bei der idiopathischen Detrusorüberaktivität (veraltet Detrusorinstabilität} bleibt die Ursache unklar.
Detrusor-Sphinkter-Dyssynergie:
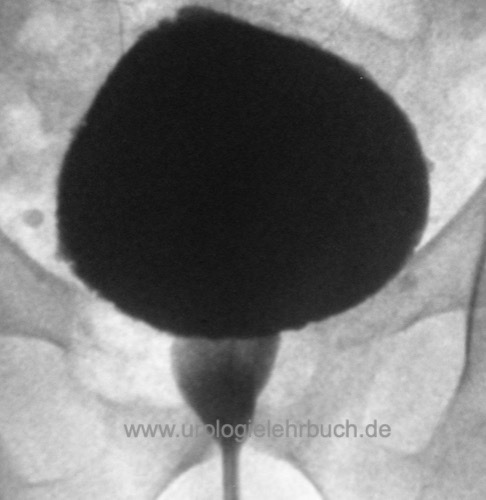
Die Detrusor-Sphinkter-Dyssynergie (DSD) ist definiert durch eine Detrusorkontraktion mit zeitgleicher unwillkürlicher Aktivierung des Beckenbodens, welche ursächlich einer neurologischen Erkrankung zugeordnet werden [Abb. Zeichen der DSD im MCU]. Die klassische DSD entsteht nur bei Läsionen zwischen dem pontinen und sakralen Miktionszentrum. Die DSD führt zu hohen Entleerungsdrücken (DLPP) der Harnblase. Ohne konsequente Therapie entstehen bei 50 % der Patienten mit DSD Komplikationen des oberen Harntrakts.
 |
Dysfunktionelle Miktion:
Die dysfunktionelle Miktion ist durch einen intermittierenden oder fluktuierenden Harnstrahl aufgrund von intermittierenden Beckenbodenkontraktionen im EMG bei Patienten ohne erkennbare neurologische Erkrankung gekennzeichnet. Alternative Bezeichung: idiopathische Detrusor-Sphinkter-Dyssynergie oder Detrusor-Sphinkter-Dyskoordination.
Epidemiologie von NLUTD
Bei Kindern ist die Prävalenz der neurogenen Funktionsstörungen des unteren Harntrakts selten, häufigste Ursachen sind die Spina bifida, Rückenmarksverletzungen, infantile Zerebralparese und anorektale Fehlbildungen. Die Häufigkeit steigt mit zunehmendem Lebensalter, dies ist durch die Epidemiologie der verursachenden neurologischen Erkrankungen bedingt.
Pathogenese und Klinik von neurogenen Funktionsstörungen des unteren Harntrakts
Allgemeine Grundsätze:
Läsionen oberhalb des Hirnstamms führen zur Detrusorüberaktivität variablen Ausmaßes mit Sphinkterdyssynergie. Die Sphinkterkontrolle ist meist erhalten.
Komplette Rückenmarkverletzungen unter Th6 führen zunächst zum spinalen Schock mit atoner Harnblase, dann zur hyperreflexiven Harnblase mit Detrusor-Sphinkterdyssynergie des quergestreiften Sphinktermuskels. Verletzungen über Th6 führen zusätzlich zur glattmuskulären Sphinkterdyssynergie und autonomer Hyperreflexie.
Sakrale Läsionen und Läsionen des peripheren Reflexbogens führen zu einem hypokontraktilen Detrusor, einer erhöhten Harnblasencompliance und einer variablen Sphinkterrestaktivität ohne Dyssynergie.
Schlaganfall:
Akut entsteht nach einem Schlaganfall zunächst ein hypokontraktiler Detrusor mit Gefahr des Harnverhalts, danach entsteht nach Wochen bis Monaten eine Detrusorüberaktivität mit erhaltener Sphinkterfunktion. Die langfristige Prävalenz der Inkontinenz nach Schlaganfall beträgt 20–30%, Ursachen sind eine Detrusorüberaktivität, die verminderte Kontrolle des quergestreiften Sphinkters und die verminderte Wahrnehmung der Harnblasenfüllung.
Traumatische Hirnverletzung:
Das Schädel-Hirn-Trauma führt zu einer ähnlichen Klinik wie nach einem Schlaganfall, bei Läsionen des Hirnstamms kann zusätzlich eine DSD entstehen.
Demenz:
bei einer Inkontinenz ist zwischen intellektuellen Defiziten als Ursache der Miktionsstörung und einer Detrusorüberaktivität zu unterscheiden. Anticholinergika sind bei Morbus Alzheimer kontraindiziert.
Parkinson-Krankheit:
Miktionsstörungen in 35–70 %, meist besteht eine Detrusorüberaktivität mit Drang und Inkontinenz. Zusätzlich ist eine fehlende Kontrolle über den Sphinkter und eine Detrusorschwäche möglich, dies erschwert bei Parkinsonpatienten die operative Therapie der subvesikalen Obstruktion.
Zentrale Systematrophien:
Shy-Drager-Syndrom oder die olivopontocerebellare Atrophie sind neurologische Erkrankungen mit extrapyramidalen, zerebellaren, pyramidalen und autonomen Ausfallsymptomen. Meist gehen Miktionsbeschwerden (Inkontinenz, häufiger Harndrang) um Jahre der Diagnosestellung voraus.
Multiple Sklerose (MS):
Die multiple Sklerose ist eine chronisch schubweise verlaufende Entmarkungskrankheit des ZNS unbekannter Ätiologie mit Ataxie, Nystagmus, Lähmungen und Harnblasenfunktionsstörungen (50 % bis 90 %). Bei 10 % der Patienten sind Miktionsstörungen das erste Symptom der MS, meist als Harnverhalt oder Harndrangsymptomatik. In der Urodynamik finden sich je nach Lokalisation der Läsionen eine Detrusorüberaktivität (30–90 %), DSD (30–65 %) oder ein hypokontraktiler Detrusor (5–20 %).
Querschnittlähmung:
Nach akuter Rückenmarkschädigung entsteht eine schlaffe Parese der betroffenen Muskelgruppen und eine Sensibilitätsstörung der Dermatome unterhalb der Läsion. Zusätzlich entsteht eine periphere Vasodilatation bis zum spinalen Schock. Die akute Verletzung führt zu einem akontraktilem Detrusor mit Harnverhalt, die Schwäche des quergestreiften Harnblasensphinkters wird durch den intakten glattmuskulären Sphinkter kompensiert. Nach der Phase des hypokontraktilen Detrusors folgt die Entwicklung einer neurogenen Detrusorüberaktivität nach 6--12 Wochen, siehe folgender Abschnitt. Bei inkompletter Durchtrennung kann die Phase der Detrusorschwäche auf wenige Tage verkürzt sein.
Läsionen des Rückenmarks oberhalb des sakralen Miktionszentrums:
Ursachen: Trauma oberhalb LWK 1, Multiple Sklerose, Infarkte, Infektionen, Tumoren. Der sakrale Miktionsreflex bleibt intakt, die pontinen und kortikalen Hemmungen entfallen. Durch die fehlende zentrale Hemmung entsteht eine neurogene Detrusorüberaktivität und Detrusor-Sphinkter-Dyssynergie. In der Folge entsteht eine Harnblase mit reduzierter funktioneller Blasenkapazität, hohen intravesikalen Miktionsdrücken, Blasenwandhypertrophie, Spastizität der Beckenbodenmuskulatur und die Gefahr einer Schädigung des oberen Harntrakts durch Reflux und Hydronephrose. Die Ausprägung der Detrusorüberaktivität und DSD ist in Abhängigkeit der Lokalisation und Ausmaß der neurologischen Läsion sehr unterschiedlich.
Autonome Dysreflexie:
Die autonome Dysreflexie ist ein potentiell gefährlicher Notfall bei Patienten mit Querschnittlähmung. Manipulationen am Harntrakt können bei Läsionen über Th5 eine Störung des sympathischen Nervensystems (autonome Dysreflexie) ausgelösen. Es entstehen Symptome wie Bradykardie, hypertensive Krisen, Kopfschmerzen, Piloerektion und Schweißausbruch. Die autonome Dysreflexie mit hypertensiver Krise erfordert eine Notfallbehandlung. Eine Prophylaxe der autonomen Dysreflexie ist mit 10 bis 20 mg Nifedipin s.l. möglich. In schwerwiegenden Fällen ist eine sakrale Deafferentation notwendig.
Läsionen des sakralen Rückenmarks:
Ursachen: Traumata unterhalb LWK 1, Infektionen mit Polio oder Herpes zoster, Bandscheibenvorfälle, Bestrahlungen, Operationen, Tumoren, Infarkte oder Spina bifida. Sakrale Rückenmarksschädigungen führen zu einem hypokontraktilen oder akontraktilen Detrusor, durch die selten kompletten Läsionen entstehen häufig Mischbilder mit Detrusorüberaktivität und Detrusorschwäche. Der externe Sphinkter- und Beckenbodentonus ist vermindert. Eine Urininkontinenz ist aufgrund der kompensatorischen Harnblasenvergrößerung nicht obligat.
Cauda equina-Syndrom:
Das Cauda equina-Syndrom ist ein klinisches Syndrom mit Reithosenanästhesie, erektile Dysfunktion, Verlust der willkürlichen Kontrolle über Analsphinkter und Harnblasensphinkter durch eine Schädigung der Cauda equina.
Läsionen der afferenten Innervation:
Ursachen: Diabetes mellitus, Syphilis (Tabes dorsalis), perniziöse Anämie, Herpes genitalis oder Hinterhornläsionen des Rückenmarks. fDie Blasenfüllung wird nicht registriert, es resultiert eine Harnblasenüberdehnung mit konsekutiver myogener Detrusorschwäche, vergrößerter Blasenkapazität und Restharnbildung. Der verminderte externe Sphinktertonus führt zur Inkontinenz.
Diabetes mellitus:
Die periphere Neuropathie führt zu einer gestörten afferenten und efferenten Innervation des unteren Harntrakts. Es entsteht eine schleichende Zunahme der Harnblasenkapazität und Verlängerung der Miktionsabstände. Im weiteren Verlauf dekompensiert die überdehnte Harnblase (Harnverhalt). Durch eine rechtzeitige Diagnose und Verordnung einer regelmäßigen Miktion kann diese Komplikation in der Mehrzahl der Fälle verhindert werden.
Läsionen der peripheren Nerven:
Ursachen: anteriore Rektumresektion, Wertheim-OP, Beckenfrakturen, Bestrahlung. Der Verlust des sakralen Miktionsreflexes führt zu einer atonen (areflexiven) Harnblase, aufgrund der Sphinkterrestfunktion mit Harnverhaltung. Weiterhin besteht eine schlechte Füllungsphase, da die glattmuskuläre Kontraktion in Reaktion auf die Harnblasenfüllung nicht mehr inhibiert wird. Die Harnblasenkapazität ist gering.
| Reizblase (OAB) | Suchen | Neurogene Inkontinenz 2/3 |
Sachregistersuche: A B C D E F G H I J K L M N O P Q R S T U V W X Y Z
Literatur neurogene Harninkontinenz
Abrams, P.; Cardozo, L.; Fall, M.; Griffiths, D.;
Rosier, P.; Ulmsten, U.; van Kerrebroeck, P.; Victor, A.; Wein, A. & of
the International Continence Society, S. S.
The standardisation of
terminology of lower urinary tract function: report from the
Standardisation Sub-committee of the International Continence Society.
Neurourol
Urodyn, 2002, 21, 167–178.
A. W. Partin, C. A. Peters, L. R. Kavoussi, R. R. Dmochowski, and A. J. Wein, Campbell-Walsh-Wein Urology, 12th ed. ISBN-13: 978-1455775675: Elsevier, 2020.
Chapple u.a. 2005 CHAPPLE, C. ; KHULLAR, V. ;
GABRIEL, Z. ; DOOLEY, J. A.:
The effects of antimuscarinic treatments in overactive bladder: a
systematic review and meta-analysis.
In: Eur Urol
48 (2005), Nr. 1, S. 5–26
van Kerrebroeck 1998 KERREBROECK, P. E. V. van:
Neurogenic Bladder Dysfunction.
In: Eur Urol
Curric Urol 4.2 (1998), S. 1–9
Wein und Rackley 2006 WEIN, A. J. ; RACKLEY,
R. R.:
Overactive bladder: a better understanding of pathophysiology,
diagnosis and management.
In: J Urol
175 (2006), Nr. 3 Pt 2, S. S5–10
 English Version: Neurogenic Lower Urinary Tract Dysfunction: Etiology and Symptoms
English Version: Neurogenic Lower Urinary Tract Dysfunction: Etiology and Symptoms
Urologielehrbuch.de ohne Werbung
Diese Internetseite ermöglicht mit Hilfe von Werbung den Volltext-Zugriff auf das aktuelle Urologielehrbuch.de. Viele Bilder sind zum Schutz von Laien verpixelt oder ausgeblendet. Regelmäßig wiederkehrende (fachkundige) Leser können die Werbebanner abschalten und Zugriff auf alle Abbildungen erhalten: werden Sie Mitglied über die Crowdfunding-Plattform Steady und unterstützen Sie damit Urologielehrbuch.de.
Urologielehrbuch.de als Hardcover-Buch
 Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siche Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.
Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siche Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.