Sie sind hier: Startseite > Penis > Erektile Dysfunktion
Erektile Dysfunktion: Ursachen, Schweregrad und Diagnose
- Erektile Dysfunktion: Definition, Ursachen, Klinik und Diagnose
- Erektile Dysfunktion: Therapie
Definition der erektilen Dysfunktion
Erektionsschwäche von mindestens 6 Monaten Dauer, welche einen befriedigenden Geschlechtsverkehr in über 70 % verhindert. Synonym: Impotentia coeundi.
 |
Epidemiologie der erektilen Dysfunktion
Alter:
Deutliche Abhängigkeit der erektilen Dysfunktion vom Lebensalter. Prävalenz in der MMAS (Massachusetts male aging study) betrug 8 % (40–49 Jahre), 16 % (50–59 Jahre), 37 % (60–69 Jahre) (Johannes u.a., 2000).
Auch in Deutschland ist eine deutliche Altersabhängigkeit zu verzeichnen, dabei ist die hohe sexuelle Aktivität in jeder Altersgruppe zu beachten (96 % bis 71 %): Prävalenz der erektilen Dysfunktion 2 % (30–39 Lebensjahre), 10 % (40–49 Lebensjahre), 16 % (50–59 Lebensjahre), 34 % (60–69 Lebensjahre), 53 % (70–79 Lebensjahre). Insgesamt betrug die Prävalenz 19 %, aber nur 7 % der Gruppe waren mit ihrer Sexualität unzufrieden und wünschten eine Therapie (Braun u.a., 2000).
Epidemiologische Risikofaktoren:
In Klammern das relative Risiko in der MMAS (Massachusetts male aging study) (Johannes u.a., 2000):
Diabetes mellitus (RR 1,8):
Ist der wichtigste Risikofaktor für eine erektile Dysfunktion. Erklärbar durch die multifaktorielle Bedingung der erektilen Dysfunktion durch Makroangiopathie, Mikroangiopathie und Neuropathie.
Kardiale Krankheiten (RR 1,5–1,9):
KHK unbehandelt (1,5), KHK medikamentös behandelt (1,9), behandelter Hypertonus (1,5).
Rauchen (RR 1,2):
Vasokonstriktion und glattmuskuläre Kontraktion fördern die erektile Dysfunktion. In der MMAS konnte nur geringer (unabhängiger) Einfluss des Rauchens auf die Prävalenz der erektilen Dysfunktion gefunden werden, in anderen Studien war der Einfluss größer.
Alkohol:
Chronischer Abusus führt zu Eheproblemen, Hypogonadismus und Polyneuropathie, dies führt in der Summe zu einer erektilen Dysfunktion.
Ätiologie (Ursachen) der erektilen Dysfunktion
Psychogene Ursachen der erektilen Dysfunktion:
Depressionen (18–35 %), Angsterkrankungen (37 %) oder psychotische Erkrankungen (ungefähr 50 %) und die psychiatrische Medikation zur Behandlungen dieser Erkrankungen können zur ED führen. Verschiedene psychologische Denkmuster (Angst, Überforderung, Erziehung, Depression, Trauma oder vermindertes Selbstwertgefühl) führen zur Sympathikus-Überaktivität während des Geschlechtsverkehrs und damit zur erektilen Dysfunktion. Die psychische Fixierung auf die erektile Dysfunktion mit o.g. Denkmustern kann auch auf Grundlage einer organischen ED entstehen. Die Hälfte der Männer unter 40 Jahren mit ED haben eine ausschließlich psychogene Ursache.
Neurogene Ursachen der erektilen Dysfunktion:
Läsionen des ZNS:
Erkrankungen des ZNS führen durch eine fehlende Aktivierung der spinalen Zentren zur erektilen Dysfunktion. Wichtige Hirnzentren für die Erektion sind: limbisches System, Hypothalamus (Nucleus paraventricularis und Area praeoptica medialis) und Thalamus. Läsionen dieser Hirnareale können durch eine Vielzahl von Erkrankungen ausgelöst werden: Infarkte, Hirnblutungen, M. Alzheimer, M. Parkinson, Tumoren oder multiple Sklerose.
Spinale Läsionen:
Die große Mehrzahl junger Männer nach Rückenmarksverletzung leidet unter erektiler Dysfunktion. Die Wahrscheinlichkeit der erektilen Dysfunktion ist bei kaudalen (lumbalen) Läsionen größer, weil die Schädigung des sakralen Erektionszentrums wahrscheinlicher ist. Reflexogene Erektionen mit guter Rigidität können bei hohen Querschnittverletzungen vorhanden sein.
Periphere Nervenläsionen:
Bei Diabetes mellitus, Vitaminmangel, Alkoholismus, Operationen im Becken (Prostatektomie, Rektumresektion, Zystektomie, Harnröhrenplastik), Beckenfrakturen. Die periphere Nervenverletzung führt zu Degenerationsprozessen im Erfolgsorgan Schwellkörper, in der Folge entsteht die Apoptose von Schwellkörpergewebe und eine Penisschrumpfung.
Epilepsie:
Führt zu einem 5fach erhöhten Risiko für eine ED, zum einen durch die notwendigen Medikamente, zum anderen durch die Erkrankung selbst.
Hormonelle Ursachen der erektilen Dysfunktion:
Diabetes mellitus:
Führt durch Veränderungen an den peripheren Nerven (diabetische Neuropathie) und den Arterien (diabetische Angiopathie) zur erektilen Dysfunktion.
Hypogonadismus:
Ein Androgendefizit unterdrückt das sexuelle Interesse und die nächtliche Erektion. Über die Normwert des Testosterons im Alter und die Indikation zur Hormonsubstitution bei der erektilen Dysfunktion herrscht weitgehend Unklarheit.
Hyperprolaktinämie:
Neben Hypophysentumoren sind Medikamente die häufigste Ursache der Hyperprolaktinämie. Die Hyperprolaktinämie verursacht einen hypogonadotropen Hypogonadismus, welcher zu Infertilität, Gynäkomastie und erektiler Dysfunktion führt.
Hyperthyreose oder Hypothyreose:
Schilddrüsenerkrankungen sind selten die Ursache einer erektilen Dysfunktion, die Wahrscheinlichkeit einer Hypothyreose als Ursache einer erektilen Dysfunktion beträgt 4 %.
Cushing-Syndrom:
Die gonadale Hormonachse ist in 70 % der Cushing-Patienten gestört.
Arterielle Faktoren erektilen Dysfunktion:
Ein verminderter arterieller Einstrom führt zur verminderten venösen Kompression und damit zu einer insuffizienten Erektion (unzureichende Rigidität oder verfrühtes Erschlaffen). Die häufigste Ursache für eine verminderte arterielle Versorgung ist die pAVK mit entsprechenden Risikofaktoren (Rauchen, Hypertonus, Diabetes mellitus, Fettstoffwechselstörung). Weitere Ursachen für eine arterielle Insuffizienz sind Traumata oder eine Bestrahlung des Beckens. Umgekehrt ist die erektile Dysfunktion ein klinisches Zeichen für eine pAVK oder KHK.
Venöse Faktoren der erektilen Dysfunktion:
Ein erhöhter venöser Abfluss führt zu einer erektilen Dysfunktion. Ursachen sind zu groß dimensionierte Venen (angeboren oder erworben durch M. Peyronie). Weiterhin führen Schwellkörperveränderungen (s. u.) ebenfalls zu einer Störung der Venookklusion während der Erektion.
Schwellkörperveränderungen:
Zahlreiche Schwellkörpererkrankungen wie M. Peyronie, Schwellkörperfibrose (z. B. nach Priapismus), Degeneration, Dysfunktion der GAP-junctions, Endotheldysfunktion, abnorme Verbindung mit Shunt zwischen Corpus cavernosum und spongiosum (kongenital, traumatisch, iatrogen nach OP aufgrund eines Priapismus) führen zur erektilen Dysfunktion. Die Erkrankungen verursachen eine verminderte Schwellkörperelastizität mit unzureichender venöser Kompression während der Erektion. Durch den verstärkten venösen Abfluss entsteht eine ED (s. o.).
Nicht penile Ursachen der ED wie Nervenverletzungen führen im weiteren Verlauf der Erkrankung zu einem Umbauprozess im Schwellkörper mit Abnahme der glatten Muskelzellen und Zunahme von Bindegewebe, welche weitere Therapiemaßnahmen erschwert. Ursächlich für den zunehmenden Umbau scheinen eine Apoptose der glatten Muskelzellen und die unzureichende Oxygenierung des Schwellkörpers aufgrund fehlender Erektionen zu sein. Intermittierende Erektionen sind für die ausreichende Oxygenierung des Schwellkörpers notwendig.
BPH und erektile Dysfunktion:
Die Benigne Prostatahyperplasie mit ausgeprägten Symptomen der subvesikalen Obstruktion ist ein Risikofaktor für eine ED.
Systemerkrankungen und erektile Dysfunktion:
Diabetes mellitus, Nierenerkrankungen mit Niereninsuffizienz oder Dialyse, schwere Erkrankungen wie Myokardinfarkt, Lungenemphysem, obstruktive Schlafapnoe, Darmoperationen mit AP oder Leberzirrhose.
Medikamente und erektile Dysfunktion:
- Antiandrogene: u.a. Bicalutamid, GnRH-Antagonisten oder GnRH-Analoga.
- Antiandrogene Wirkung: 5α-Reduktasehemmer Finasterid und Dutasterid, Ketoconazol.
- Antidepressiva, Sedativa, Neuroleptika, Hypnotika, Antiepileptika: durch sedativen und anticholinergen Effekt.
- Antihypertensive Therapie: Beta-Blocker, Diuretika wie Thiazide oder Spironolacton.
- Cimetidin: Hyperprolaktinämie.
Alterungsvorgänge mit Auswirkung auf die Erektion:
Folgende Faktoren verstärken sich mit zunehmenden Alter oder sind statistisch gehäuft und verursachen eine erektile Dysfunktion:
- Reduktion der glatten Muskelzellen
- Veränderte Extrazellulärmatrix
- Abnahme der NO-Produktion
- Erhöhte α-Rezeptorendichte
- Abnahme von freiem Testosteron (Altershypogonadismus) oder DHEA
- Abnahme von Wachstumshormon
- Zunahme von Risikofaktoren wie Diabetes mellitus, arterieller Hypertonus, Fettstoffwechselstörungen
- Auswirkung von Nikotinabusus
- Prävalenz von Dauermedikation
- Niereninsuffizienz
Schweregrad der erektilen Dysfunktion
Graduierung der Erektion:
Anwendung der Graduierung als Selbsteinschätzung bei der Anamnese oder als objektiver Untersuchungsbefund beim Schwellkörperinjektionstest (SKIT). An häufigsten wird der Erection Hardness Score (EHS) verwendet (Mulhall u.a., 2007):
- 0 -- keine Vergrößerung (Tumeszenz) des Penis.
- 1 -- Vergrößerung des Penis, aber keine Verhärtung (Rigidität).
- 2 -- Vergrößerung des Penis und etwas Verhärtung, aber nicht ausreichend für eine Penetration.
- 3 -- Unvollständige Rigidität, aber ausreichend für eine Penetration.
- 4 -- Vollständige Rigidität bei der Erektion.
IIEF-Fragebögen:
Ursprünglich 15 international validierte Fragen, welche bei der Einschätzung der Schwere der Erkrankung und bei der Evaluation des Therapieerfolges helfen (IIEF = International Index of Erectile Function). In der IIEF-5 wurden 5 wichtige Fragen ausgewählt, um schnell eine Notwendigkeit weiterer Befragung und Diagnostik herauszufinden: keine erektile Dysfunktion 22–25 Punkte, milde erektile Dysfunktion 17–21 Punkte, milde bis moderate erektile Dysfunktion 12–16 Punkte, moderate erektile Dysfunktion 8–11 Punkte, schwere erektile Dysfunktion unter 8 Punkte:
- Wie würden Sie ihre Zuversicht einschätzen, eine Erektion zu bekommen und zu behalten: fast nicht vorhanden (1 Punkt) – niedrig (2 Punkte) – mittelmäßig (3 Punkte) – groß (4 Punkte) – sehr groß (5 Punkte).
- Wenn sie bei sexueller Stimulation eine Erektion hatten, wie oft war sie hart genug für eine Penetration: fast nie (1 Punkt) – selten (2 Punkte) – ungefähr 50 % (3 Punkte) – meistens (4 Punkte) – fast immer (5 Punkte).
- Wie oft waren Sie bei dem Geschlechtsverkehr in der Lage, nach der Penetration die Erektion aufrecht zu erhalten: fast nie (1 Punkt) – selten (2 Punkte) – ungefähr 50 % (3 Punkte) – meistens (4 Punkte) – fast immer (5 Punkte).
- Wie oft waren Sie bei dem Geschlechtsverkehr in der Lage, die Erektion bis zum Ende des Geschlechtsverkehrs aufrecht zu erhalten: fast nie (1 Punkt) – selten (2 Punkte) – ungefähr 50 % (3 Punkte) – meistens (4 Punkte) – fast immer (5 Punkte).
- Wenn Sie versuchten, Geschlechtsverkehr zu haben, wie oft war er befriedigend für Sie: fast nie (1 Punkt) – selten (2 Punkte) – ungefähr 50 % (3 Punkte) – meistens (4 Punkte) – fast immer (5 Punkte).
Diagnose der erektilen Dysfunktion
Anamnese:
Sexualanamnese (Dauer, Grad der Erektion, Veränderungen, Partnerwechsel, Leidensdruck, Libido, nächtliche Erektionen, ...)
Allgemeine Anamnese (Internistische Erkrankungen, neurologische Erkrankungen, Operationen, ...)
Medikamentenanamnese (Antihypertensiva, Sedativa, Antiandrogene, Alkohol, Rauchen, Drogen, ...)
Quantifizierung der erektilen Dysfunktion mit Hilfe eines Fragebogens (IIEF-5, s. o.)
Körperliche Untersuchung
- Zeichen der Hormonstörung: Körperbau, Fettverteilung, Gynäkomastie, Behaarungsmuster, Hodengröße.
- Zeichen von Gefäßerkrankungen: hoher Blutdruck, schwache periphere Pulse, Ulcus cruris.
- Zeichen für neurologische Erkrankungen: Tremor, Lähmungen, Gefühlsstörungen, Gangstörungen.
- Erkrankungen der Genitalorgane: Balanitis, Phimose, Penisplaques oder Deviation. Ausschluss eines Hodentumors. Rektale Untersuchung.
Laboruntersuchungen:
Bei pathologischen Laborwerten im Basisprogramm erfolgen gezielte Zusatzuntersuchungen.
Basisprogramm:
Glukose, HbA1C, Triglyceride, Cholesterin, Blutbild, Kreatinin, Leberwerte, Testosteron, TSH, PSA.
Zusatzuntersuchungen:
Bei niedrigem Testosteron: Prolaktin, LH, FSH, DHEA, SHBG, freies Testosteron. Bei weiteren pathologischen Werten entsprechende internistische Diagnostik.
Kardiovaskuläre Diagnostik:
Die Neumanifestation einer erektilen Dysfunktion ist auch ein klinisches Zeichen für ein drohendes kardiovaskuläres Ereignis wie Myokardinfarkt oder Apoplex. Je nach klinischer Situation (Alter, Risikofaktoren, Medikation) sollten entsprechende internistische Untersuchungen (u.a. RR-Messung, Belastungs-EKG, Sonographie der Karotiden) empfohlen werden.
Schwellkörper(auto)injektionstest (SKIT oder SKAT):
In niedriger Dosierung wird Prostaglandin E1 (PGE1) (5 μg) von lateral in das Corpus cavernosum mit einer dünnen Nadel (27G) injiziert. Die Kombination mit genitaler oder audiovisueller sexueller Stimulation verbessert die erektile Reaktion auf die Injektion. Alle 5–10 min bis zum Erreichen der vollständigen Erektion wird die Qualität der Erektion wird beurteilt, am besten in Kombination mit einer Doppler-Sonographie der penilen Arterien und Venen (s.u.). Falls die Erektion nicht innerhalb von 30 min eintritt, wird die Untersuchung abgebrochen. Bei unzureichender Antwort wird frühestens am nächsten Tag die doppelter Dosis (10–20 μg) injiziert. Die Maximaldosis für SKAT liegt bei 40 μg Prostaglandin.
Interpretation der SKIT: führt eine niedrige Dosis zu einer vollständigen Erektion, so ist eine neurogene, psychogene oder hormonelle ED wahrscheinlich. Führt eine mittlere bis hohe Dosis zu einer Erektion, so ist eine vaskuläre ED wahrscheinlich. Wenn auch hohe Dosierungen zu keiner Erektion führen, so liegt wahrscheinlich eine venookklusive Dysfunktion als Ursache der ED vor. Durch Aufregung des Patienten kann die SKAT-Testung falsch-negativ ausfallen, eine Wiederholung ist notwendig.
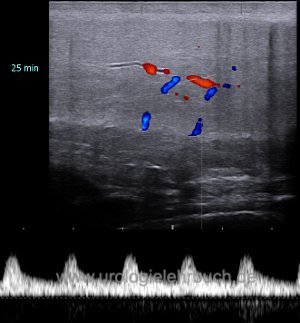
Dopplersonographie der penilen Gefäße:
nach SKAT (s. o.) wird der maximale systolische Blutfluss (peak systolic velocity PSV), der enddiastolische Blutfluss (enddiastolic velocity EDV) und der Resistive Index (siehe Abschnitt Sonographie des Penis) in den arteriellen Penisgefäßen alle 5 min bis zum Erreichen der vollständigen Erektion bestimmt. Messort der Dopplersonographie ist die A. profunda penis im Corpus cavernosum. Falls die Erektion nicht innerhalb von 30 min eintritt, wird die Untersuchung abgebrochen und nach mindestens 1 Tag mit der doppelten Dosis PGE1 wiederholt.
Interpretation der Dopplersonographie:
Die Normalwerte für den maximalen systolischen Blutfluss (PSV) betragen 35–45 cm/s. Ein niedriger systolischer Blutfluss (unter 25 cm/s) spricht für eine arterielle Insuffizienz. Bei voller Erektion sollte der enddiastolische Blutfluss (EDV) unter 5 cm/s betragen, Werte darüber sprechen für eine venöse Leckage aus dem Schwellkörper, insbesondere wenn der PSV hoch ist. Der RI (resistive index) beträgt bei maximaler Erektion nahe 1, da der enddiastolische Blutfluss sehr gering sein sollte. Ein RI unter 0,75–0,8 spricht für eine venöse Leckage, wenn der systolische Blutfluss hoch ist. Der diagnostische Wert der SKAT-Dopplersonographie erreicht die der Angiographie und Cavernosometrie und ist weniger invasiv.
Nächtliche penile Tumeszenz-Messung (NPT):
Meist im Rahmen eines Schlaflabors durchgeführte Messung der nächtlichen Erektionen. Die nocturnale Erektion entsteht meist während des REM-Schlafes. Ambulante Messmethoden der NPT sind verfügbar (RigiScan o.ä.). Eine intakte nächtliche Tumeszenz schließt jedoch eine organische Ursache der erektilen Dysfunktion wie eine periphere Neuropathie oder eine milde vaskuläre Ursache nicht aus. Eine pathologische NPT-Messung korreliert gut mit pathologischen Befunden in der Doppler-Sonographie oder invasiven ED-Diagnostik.
Indikation zur NPT: Verdacht auf psychogene Ursache der ED, Verdacht auf Schlafstörung, unklare Ätiologie, im Rahmen von Gutachten.
Normalwerte der NPT: 4–5 erektile Episoden pro Nacht, mittlere Dauer über 30 min, mehr als 70 % Rigidität (gemessen mit RigiScan).
Fakultative und experimentelle Diagnostik der erektilen Dysfunktion:
Penile Pharmakoarteriographie:
Nach SKAT wird die selektive Angiographie der A. pudenda int. durchgeführt. Die Untersuchung hat eine hohe Aussagekraft bei vermuteter vaskulärer erektiler Dysfunktion. Problematisch ist die Invasivität der Untersuchung und die hochvariable Anatomie der Penisarterien. Indiziert bei erektiler Dysfunktion junger Männer nach Beckentrauma und vor vaskulärer Rekonstruktion.
Dynamische Infusionscavernosometrie und Cavernosographie (DICC):
Mit zwei Kanülen wird der Schwellkörper punktiert, zum einen für eine kontinuierliche Füllung und zum anderen für eine kontinuierliche Druckmessung. Eine artifizielle Erektion wird mit einer (hoch-dosierten) Schwellkörperinjektion mit Prostaglandin erzeugt. Als Füllmedium wird verdünntes Kontrastmittel verwendet. Um einen Schwellkörperdruck von über 150~mmHg aufrecht zu erhalten, sollte bei einem suffizienten Schwellkörper die Flowrate unter 1~ml/min betragen. Bei venöser Insuffizienz wird eine höhere Flussrate benötigt. Nach Stopp der Infusion bei einem Druck von 150 mmHg beträgt bei einem suffizientem Schwellkörper der Druckabfall innerhalb von 30 s weniger als 20 mmHg und liegt bei venöser Insuffizienz deutlich höher (Gao u.a., 2019).
Die Lokalisation und das Ausmaß eines venösen Lecks kann durch Röntgenbilder in verschiedenen Ebenen erfasst werden. Folgende Abflussmöglichkeiten bestehen: Dorsalvenen, interkrurale Vv. profundae, Abfluss über das Corpus spongiosum distal (glandokavernös) oder proximal (spongiokavernös).
Corpus cavernosum-EMG (CC-EMG):
Direkte Nadelableitung aus dem Schwellkörper erzeugt eine typische wellenartige Aktivitätswelle im nicht erigierten Penis. Durch visuelle oder pharmakologische sexuelle Stimulation wird diese Welle als Ausdruck der glattmuskulären Erschlaffung gehemmt. Eine fehlende Relaxierung des Corpus cavernosum ist eine Ursache für erektile Dysfunktion. Arterielle Insuffizienz, Schwellkörpererkrankungen und neurologische Erkrankungen erzeugen in gewissen Fällen typische Wellenveränderungen. Dazu sind jedoch noch mehr Studien und Standardisierungen notwendig.
| Dellwarzen | Suchen | Erektile Dysfunktion 2/2 |
Weiterführende Information: die Therapie des Prostatakrebs (Prostatakarzinom) führt häufig zur erektilen Dysfunktion.
Sachregistersuche: A B C D E F G H I J K L M N O P Q R S T U V W X Y Z
Literatur erektile Dysfunktion
Braun u.a. 2000 BRAUN, M. ; WASSMER, G. ;
KLOTZ, T. ; REIFENRATH, B. ; MATHERS, M. ;
ENGELMANN, U.:
Epidemiology of erectile dysfunction: results of the Cologne Male
Survey.
In: Int J Impot Res
12 (2000), Nr. 6, S. 305–11
EAU-Guidelines: Sexual and Reproductive Health
Johannes u.a. 2000 JOHANNES, C. B. ; ARAUJO,
A. B. ; FELDMAN, H. A. ; DERBY, C. A. ; KLEINMAN,
K. P. ; MCKINLAY, J. B.:
Incidence of erectile dysfunction in men 40 to 69 years old:
longitudinal results from the Massachusetts male aging study.
In: J Urol
163 (2000), Nr. 2, S. 460–3
Lue 2000 LUE, T. F.:
Erectile dysfunction.
In: N Engl J Med
342 (2000), Nr. 24, S. 1802–13
Derouet, H.; Osterhage, J. & Sittinger, H.
[Erectile
dysfunction. Epidemiology, physiology, etiology, diagnosis and therapy].
Urologe
A, 2004, 43, 197-207; quiz 208-9
Mulhall, J. P.; Goldstein, I.; Bushmakin, A. G.;
Cappelleri, J. C. & Hvidsten, K.
Validation of the erection
hardness score.
The journal of sexual medicine, 2007,
4, 1626-1634.
Porst 2004 PORST, H.:
Tadalafil, Therapiestrategien bei erektiler Dysfunktion.
Linkenheim-Hochstetten : Aesopus Verlag, 2004
Urologielehrbuch.de ohne Werbung
Diese Internetseite ermöglicht mit Hilfe von Werbung den Volltext-Zugriff auf das aktuelle Urologielehrbuch.de. Viele Bilder sind zum Schutz von Laien verpixelt oder ausgeblendet. Regelmäßig wiederkehrende (fachkundige) Leser können die Werbebanner abschalten und Zugriff auf alle Abbildungen erhalten: Werden Sie Mitglied über die Crowdfunding-Plattform Steady und unterstützen Sie damit Urologielehrbuch.de.
Urologielehrbuch.de als Hardcover-Buch
 Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siehe Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.
Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siehe Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.