Sie sind hier: Startseite > Penis > Induratio penis plastica > Therapie
Morbus Peyronie: Diagnose und Therapie
- Induratio penis plastica: Ursachen und Folgen
- Induratio penis plastica: Diagnose und Therapie
Diagnose der IPP (Morbus Peyronie)
Untersuchung:
Lokalisation und Größe der Plaques. Dokumentation der gestreckten Penislänge vor invasiver Therapie. Untersuchung der Hände und Füße hinsichtlich fibrotischer Erkrankungen.
Fotodokumentation der Deviation:
Nach Selbststimulation oder nach SKAT, sinnvoll vor chirurgischer Therapie.
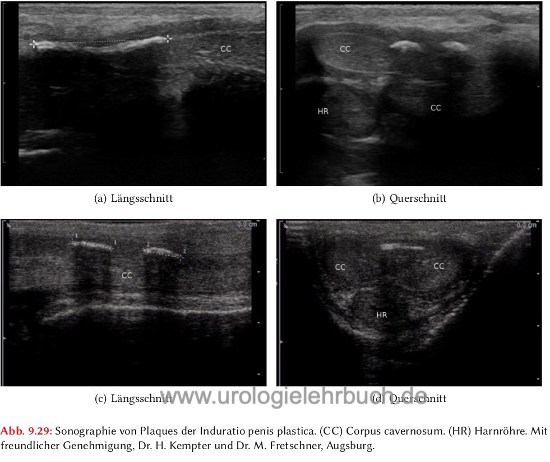
Sonographie des Penis:
Darstellung und Dokumentation der Penisplaques mit einem hochauflösenden Linearschallkopf, Kalzifizierungen sind als Schallauslöschungen sichtbar. Die Plaques sollten auf die Tunica albuginea begrenzt sein, damit maligne Tumoren ausgeschlossen werden können. Im Zweifel sollte ein MRT veranlasst werden.
 |
SKIT mit Doppler-Sonographie:
Indiziert vor invasiver Therapie. Die Dosis für die artifizielle Erektion sollte in Abhängigkeit der erektilen Dysfunktion gewählt werden (10--20 μg Alprostadil). Ziel ist die Dokumentation der penilen Länge, Verkrümmung und der vaskulären Parameter bei maximaler Erektion. Die häufigste Ursache für eine erektile Dysfunktion ist eine venookklusive Dysfunktion.
Cavernosographie und -metrie:
Ist selten bei IPP indiziert. Die Cavernosographie kann die Doppler-US bestätigen und die venöse Leckage orten.
Konservative Therapie des Morbus Peyronie
Medikamentöse Therapie der IPP:
Das entzündlichhe Frühstadium der Erkrankung kann mit Antiphlogistika und Phosphodiesterase 5-Inhibitoren behandelt werden. Die EAU-Leitlinie empfiehlt keine medikamentöse Behandlung mit Paraaminobenzoesäure, Acetyl-L-Carnitin, Vitamin E, Tamoxifen oder Colchicin aufgrund der geringen Effektivität und relevanten Nebenwirkungen.
Phosphodiesterase 5-Hemmer:
Die Gabe von PDE5-Hemmern führt zur verbesserten penilen Durchblutung, Erhöhung von cGMP und NO im Schwellkörper, in vitro konnte weiterhin ein zusätzlicher antifibrotischer Effekt nachgewiesen werden. In retrospektiven Studien zeigte sich durch die längerfristige Gabe von PDE5-Hemmern im Frühstadium der IPP eine Besserung der Schmerzen und Deviation, gleichzeitig wird die häufig bestehende erektile Dysfunktion effektiv mitbehandelt. Dosierung: Tadalafil 5 mg oder Sildenafil 50 mg einmal täglich.
Nichtsteroidale Antirheumatika (NSAR):
Nichtsteroidale Antirheumatika sind bedarfsweise eine Option zur Linderung der schmerzhaften Erektion im Frühstadium der Erkrankung. Dosierung: Ibuprofen 600 mg oder Diclofenac 75 mg bei Bedarf (vor geplantem GV).
Paraaminobenzoesäure (Potaba):
Die Paraaminobenzoesäure soll antifibrotisch wirken. Potaba konnte in einer randomisierten Studie den Progress der Erkrankung verringern und eine Verkleinerung der Plaques bewirken. Eine Besserung der Deviation konnte jedoch nicht erreicht werden werden, ebenso war der Effekt auf Schmerzen nicht signifikant (Weidner u.a., 2005). Dosierung 3 g 4x/d p.o. Potaba ist in Deutschland für die Therapie der aktiven Phase der IPP zugelassen, die EAU Leitlinie rät von der Verwendung jedoch ab.
Medikamente ohne ausreichenden Wirksamkeitsnachweis in randomisierten Studien:
Acetyl-L-Carnitin, Vitamin E 600~mg/d, Tamoxifen oder Colchicin wurden zur Therapie der IPP eingesetzt, die Datenlage diesbezüglich ist jedoch unzureichend und die EAU-Leitlinie rät von der Verwendung ab.
Intraläsionale Injektionen:
Intraläsionale Injektionen erhöhen die Medikamentendosis in den Plaques und vermeiden systemische Nebenwirkungen.
Kollagenase:
Die wiederholte (8x) intraläsionale Injektionen von Kollagenase clostridium histolyticum (Xiapex) in Kombination von Vakuumpumpe und mechanisches Dehnen und Stretching führt zu einer Verbesserung der Penisdeviation um 17 Grad, aufgrund der Effektivität in kontrollierten Studien erhielt das Medikament eine FDA-Zulassung (Gelbard u.a., 2013). Die empfohlene Xiapex-Dosis beträgt 0,58 mg pro durchgeführte Injektion in eine Peyronie-Plaque. Die Medikamentenkosten belaufen sich auf 8000 Euro. Auch mit reduzierter Dosierung des kostenintensiven Medikaments (drei Injektionen im Abstand von 4 Wochen) konnte eine Verbesserung der Deviation von 54 Grad (30-90) auf 37 Grad (12-75) erzielt werden (Abdel u.a., 2017). Nebenwirkungen der Kollagenase-Therapie sind Hämatom, Schmerzen an der Injektionslokalisation und ein erhöhtes Risiko für eine Schwellkörperruptur (1%). Das Präparat ist aufgrund von kommerziellen Gründen (Stand 2020) nicht mehr auf dem europäischen Markt verfügbar.
Verapamil-Infiltrationen:
Verapamil wirkt auf Fibroblasten hemmend und steigert die Produktion von Kollagenasen. Die Wirksamkeit von Verapamil auf die IPP ist umstritten. In mehreren unkontrollierten Studien und in einer randomisierten Studien konnte die Effektivität von Verapamil-Infiltrationen demonstriert werden, zwei andere randomisierten Studien fanden keine signifikanten Unterschiede.
Dosierung: Lokale Infiltration von 10 mg verdünnt auf 10 ml, alle 2 Wochen, insgesamt 12 Injektionen.
Interferone:
Wirken auf Fibroblasten hemmend und steigern die Produktion von Kollagenasen. Insbesondere die hochdosierte Interferontherapie (5–10 MU Interferon-α2b) zeigte sich in mehreren kontrollierten Studien (ohne lange Nachbeobachtung) wirksam hinsichtlich Schmerzreduktion, Verbesserung der sexuellen Funktion und Deviation.
Kortison:
Trotz relativ häufiger Anwendung ist die Wirksamkeit nicht gesichert. Eine kontrollierte Studie konnte keine Effektivität nachweisen.
Iontopherese:
Mit Hilfe eines schwachen elektrischen Gleichstroms können ionisierte Wirkstoffe in hoher Konzentration transdermal in IPP-Läsionen gebracht werden, systemische Nebenwirkungen können weitgehend vermieden werden. Zur Anwendung kommen u.a. Verapamil, Dexamethason und Lidocain. Kontrollierte Studien fehlen.
Extrakorporale Stoßwellentherapie (ESWT) der IPP:
Mehrere Sitzungen von ESWT mit z. B. 2000 Stoßwellen auf die Plaques der IPP führen zur Linderung der Schmerzen unter Erektion. Teilweise werden die Plaques in der Größe reduziert, eine Besserung der Deviation ist kaum zu erwarten. Neuere Studien zeigten eine Besserung der erektilen Funktion durch die wiederholte ESWT (Fojecki u.a., 2017).
Penistraktion:
Mit speziellen Hilfmitteln wird der Penis gedehnt, vor allem auf der konvexen Seite der Deviation. Die Penistraktion verbessert die Penislänge und das Ausmaß der Deviation. Das Gerät muss täglich über mehrere Stunden angewendet werden und ist somit nur für motivierte Patienten eine realistische Therapieoption (Ziegelmann u.a., 2019).
Strahlentherapie:
Option in der frühen entzündlichen Krankheitsphase, es liegen nur retrospektive Studien in geringer Qualität vor. Die Bestrahlung wirkt zuverlässig gegen eine schmerzhafte Erektion, die Verbesserung der Deviation ist ungewiss (Seegenschmiedt u.a., 2015).
Operative Therapie der IPP (Morbus Peyronie)
Indikationen zur operativen Therapie:
Nach Ausschöpfung aller konservativer Möglichkeiten und im stabilen Krankheitsstadium (mindestens 1 Jahr konstante Deviation) ist je nach Ausmaß der Deviation und erektilen Funktion eine operative Therapie indiziert.
- Bei geringer Deviation und erhaltener Erektionsfähigkeit eignet sich die Nesbit-Operation oder die Plikationstechnik.
- Bei starker Deviation und Erektionsfähigkeit ist die Plaqueexzision und Grafting zu empfehlen.
- Bei fehlender Erektion trotz SKAT-Therapie sollte eine Penisprothese implantiert werden.
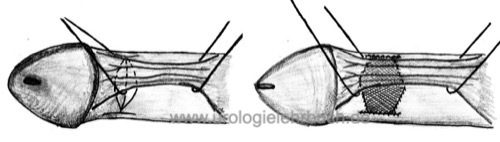
Nesbit-Operation bei der Induratio penis plastica:
Technik nach Nesbit [Abb. Operation nach Nesbit]: eine ovale Exzision der Schwellkörperwand auf der konvexen Seite und Schwellkörpernaht führen zur Begradigung (Nesbit, 1965). Modifizierte Technik nach Yachia: longitudinale Inzision und horizontale Naht führt zum Ausgleich der Deviation (Yachia, 1990).
 |
Technik und Komplikationen siehe Kapitel Operationen/Operationen bei Penisdeviation. Vorteil des Nesbit-Technik: keine mechanische Schwächung des Penisschaftes durch Grafting. Nachteil der Nesbit-Technik: die Deviationen kann nur mit einer Penisverkürzung begradigt werden.
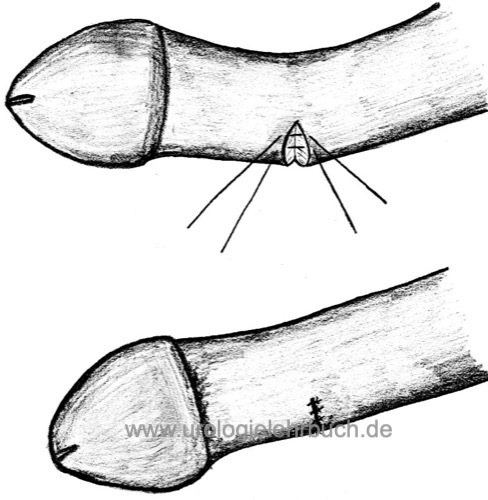
Plaqueinzision und Grafting der Corporatomie:
Nach der Inzision der Schwellkörperwand an der konkaven Seite und Begradigung des Penis entsteht eine Lücke im Corpus cavernosus. Dieser Defekt muss mit körpereigenen oder körperfremden Materialien gedeckt werden. Ein Ausgleich der Deviation ist ohne Penisverkürzung möglich, aber das Grafting kann zu einer deutlichen mechanischen Schwächung des Penisschafts und Verschlechterung der erektilen Funktion führen. Technik und Komplikationen siehe Kapitel Operationen/Operationen bei Penisdeviation .
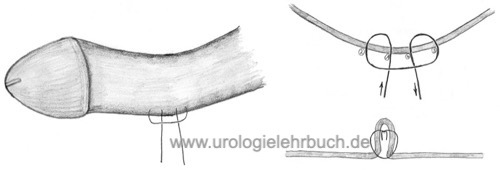
Plikationstechnik nach Schroeder und Essed:
Auf die Exzision der Schwellkörperwand wie im Nesbit-Verfahren wird verzichtet. Durch Anlage von nicht resorbierbaren Nähten ist eine Verkürzung der Schwellkörperwand auf der konvexen Seite mit Ausgleich der Deviation möglich [Abb. Operation nach Schroeder und Essed]. Technik und Komplikationen siehe Kapitel Operationen/Operationen bei Penisdeviation.
 |
Implantation einer Penisprothese:
Bei ausgeprägter erektiler Dysfunktion trotz SKAT-Therapie ist eine erektile Funktion nach Plaqueexzision und Grafting nicht zu erwarten. Diesen Patienten sollte eine Penisprothese als chirurgische Therapieoption angeboten werden. Siehe auch Therapie der erektilen Dysfunktion.
Das könnte Sie auch interessieren:
- Orale Therapie der erektilen Dysfunktion mit Vardenafil
| IPP | Suchen | Priapismus |
Sachregistersuche: A B C D E F G H I J K L M N O P Q R S T U V W X Y Z
Literatur
A. Nehra et al. “AUA Guideline: Peyronie’s Disease,” 2015. [Online]. Available: https://www.auanet.org/guidelines-and-quality/guidelines/peyronies-disease-guideline.
EAU-Guidelines: Sexual and Reproductive Health
Gholami u.a. 2003 GHOLAMI, S. S. ;
GONZALEZ-CADAVID, N. F. ; LIN, C. S. ; RAJFER,
J. ; LUE, T. F.:
Peyronie’s disease: a review.
In: J Urol
169 (2003), Nr. 4, S. 1234–41
Hauck, E. W. u. a. (2006). A critical analysis of nonsurgical treatment of Peyronie’s disease. In: Eur Urol 49, S. 987–997.
Nesbit 1965 NESBIT, R. M.:
Congenital Curvature of the Phallus: Report of Three Cases with
Description of Corrective Operation.
In: J Urol
93 (1965), S. 230–2
Nesbit 1965 NESBIT, R. M.:
Congenital Curvature of the Phallus: Report of Three Cases with
Description of Corrective Operation.
In: J Urol
93 (1965), S. 230–2
Tunuguntla 2001 TUNUGUNTLA, H. S.:
Management of Peyronie’s disease-a review.
In: World J Urol
19 (2001), Nr. 4, S. 244–50
Yachia 1990 YACHIA, D.:
Modified corporoplasty for the treatment of penile curvature.
In: J Urol
143 (1990), Nr. 1, S. 80–2
Weidner, W. u. a. (2005). Potassium paraaminobenzoate (POTABA) in the treatment of Peyronie’s disease: a prospective, placebo-controlled, randomized study. In: Eur Urol 47, 530–5; discussion 535–6.
 English Version: Peyronie disease: Treatment
English Version: Peyronie disease: Treatment
Urologielehrbuch.de ohne Werbung
Diese Internetseite ermöglicht mit Hilfe von Werbung den Volltext-Zugriff auf das aktuelle Urologielehrbuch.de. Viele Bilder sind zum Schutz von Laien verpixelt oder ausgeblendet. Regelmäßig wiederkehrende (fachkundige) Leser können die Werbebanner abschalten und Zugriff auf alle Abbildungen erhalten: Werden Sie Mitglied über die Crowdfunding-Plattform Steady und unterstützen Sie damit Urologielehrbuch.de.
Urologielehrbuch.de als Hardcover-Buch
 Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siehe Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.
Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siehe Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.