Sie sind hier: Startseite > Prostata > BPH > Operation
BPH (Benigne Prostatahyperplasie): Operation und Lasertherapie
- Benigne Prostatahyperplasie BPH 1/5): Definition und Epidemiologie
- BPH: Klinik und Komplikationen
- BPH: Diagnose
- BPH: Medikamente
- BPH: operative Therapie
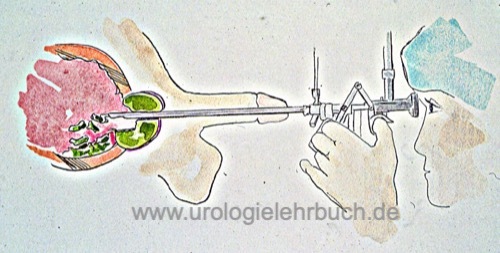
Transurethrale Resektion der Prostata (TURP)
Die transurethrale Resektion der Prostata (TURP) ist die endoskopische Entfernung von Prostatagewebe mit Hilfe einer Elektroschlinge. Die TURP ist der Goldstandard der operativen Therapie für das benigne Prostatasyndrom (BPS) bis maximal 75–100 ml Prostatavolumen (über 90 % der invasiven Verfahren).
Indikationen zur TURP:
Die häufigste Indikation für eine TURP sind moderate bis schwere Symptome des BPS, welche unzureichend mit Medikamenten gelindert werden können und die Lebensqualität des Patienten einschränken.
Eine operative Therapienotwendigkeit besteht bei rezidivierenden Harnverhalten, rezidivierenden Harnwegsinfektionen, rezidivierender Makrohämaturie, Harnblasensteinen, postrenaler Niereninsuffizienz und großen Harnblasendivertikeln.
Technik und Komplikationen der TURP:
Siehe Abschnitt Technik der TURP und Komplikationen der TURP.
Ergebnisse der TURP:
Die TURP verbessert erheblich und anhaltend den Harnstrahl (+160%), den IPSS(-70%), die Lebensqualität und die Restharnmenge (-80%). Obstruktive Symptome werden erfolgreicher als irritative Symptome behandelt. Die Nykturie wird in 20–40% nicht gebessert. Die Datenlage für die Effektivität und Dauerhaftigkeit aus kontrollierten Studien ist überragend und existiert in diesem Ausmaß für keines der unten aufgeführten Alternativverfahren.
Transurethrale Inzision der Prostata (TUIP)
Bei der transurethralen Inzision der Prostata (TUIP) wird durch die Inzision des Harnblasenhalses und des Prostatagewebes eine Desobstruktion erreicht.
Indikationen für die TUIP:
Die TUIP ist geeignet für die Behandlung des BPS bei kleiner Prostata. Vorteil neben der chirurgisch weniger belastenden Technik ist die verminderte Rate an retrograder Ejakulation (0–37%).
Technik der TUIP:
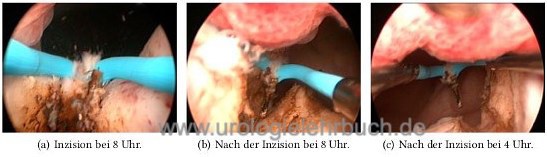
Es wird eine Inzision des Harnblasenhalses bis zum Verumontanum beidseits der Mittellinie bei 4 und 8 Uhr mit dem Resektoskop angelegt, dabei wird ein spezieller Elektrohaken für die Inzision verwendet [Abb. Technik der TUIP].
 |
Endoskopische Enukleation der Prostata (EEP)
Bei der endoskopische Enukleation der Prostata (EEP) wird das Prostataadenom entlang der Pseudokapsel vergleichbar wie bei einer offen-chirurgische Adenomektomie transurethral mobilisiert und mit Hilfe eines Morcellators transurethral entfernt.
Indikationen für die EEP:
Die EEP ist eine Alternative zur TURP und zur offen-chirurgischen Adenomektomie. Bei guter technischer Expertise kann jedes Prostatavolumen effektiv behandelt werden.
Technik:
Apexnahe Inzision des Adenomgewebes, anschließend wird unter Sicht das Gewebe entlang der Pseudokapsel durchtrennt, dabei werden verschiedene Energietechniken und unterschiedliche Akronyme verwendet:
- HoLEP: Holmium-Laser Enukleation der Prostata
- ThuLEP: Thulium-Laser Enukleation der Prostata
- GreenLEP: Greenlight-Laser Enukleation der Prostata
- BipolEP: Bipolare Enukleation der Prostata
Das komplett in die Harnblase mobilisierte Prostataadenom wird mit Hilfe eines Morcellators entfernt.
Komplikationen:
In randomisierten Studien konnte eine vergleichbare Effektivität, kürzere Katheterverweildauer (1–2 Tage), geringer Blutverlust und kürzere Krankenhausverweildauer im Vergleich zur TURP oder offen-chirurgischen Adenomektomie nachgewiesen werden.
Transurethrale Laserverfahren des benignen Prostatasyndroms (BPS)
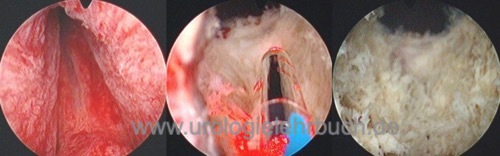 |
Technik der Prostata-Laserung:
Aufgrund verschiedener Laserquellen mit unterschiedlichen physikalischen Eigenschaften entwickelten sich eine Vielzahl an klinischen Verfahren:
Transurethral Ultrasound-Guided Laser-Induced Prostatectomy (TULIP):
Medizingeschichte, die Technik wird aufgrund der fehlenden direkten Visualisierung der Lasereffekte nicht mehr angewendet.
Visual laser ablation of the prostate (VLAP):
Medizingeschichte, Side-fire Laserapplikation mit Gewebekoagulation unter Sicht. Nach Abstoßung des nekrotischen Gewebes verbessert sich die Miktion. Die Technik wird aufgrund besserer Alternativen nicht mehr angewendet.
Holmium-Laser Enukleation der Prostata (HoLEP):
Nach Einschnitten mit der Laserfaser kann das Adenom unterminiert und in die Harnblase luxiert werden siehe oben unter EEP. Danach wird die Verbindung zwischen Adenom und Harnblasenhals abgetrennt. Es können sehr große Adenome (>100 g) behandelt werden, das Gewebe wird in der Harnblase zerkleinert (Morcellierung) und kann dann transurethral entfernt werden.
Transurethrale Laservaporisation der Prostata:
Die hohe Leistung der Laserapplikation (KTP-Greenlight-Laser oder Thulium-Laser) führt zu einer Verdampfung von Prostatagewebe und guter Gewebeabtragung bei gleichzeitig guter Koagulationsleistung. Die Behandlung kann unter laufender Antikoagulation durchgeführt werden, die Ausbildung eines TUR-Syndroms ist gering. Das Verfahren eignet sich besonders für kardiale Risikopatienten. Als nachteilig sind die hohen Geräte- und Sondenkosten zu nennen. Technik und Komplikationen siehe KTP-Laserung der Prostata.
Ergebnisse aus randomisierten Studien:
Von den zahlreichen Laserverfahren haben sich die endoskopische Enukleation der Prostata (HoLEP u.a.) und die Laservaporisation (KTP u.a.) durchgesetzt. Für beide Verfahren existieren randomisierte Studien mit vergleichbaren Ergebnissen und reduzierten Komplikationen im Vergleich zur TURP oder Adenomektomie (Kuntz u.a., 2004) (Kuntz u.a., 2008) (Reich, 2011). Im direkten Vergleich der beiden Laserverfahren zeigten sich bei großen Prostatadrüsen über 60 ml Vorteile für das HoLEP-Verfahren (Elmansy u.a., 2012).
Offen-chirurgische Adenomektomie
Indikation zur Adenomektomie:
bei großer Prostata ist die offene Adenomektomie indiziert, das Grenzvolumen zur TURP beträgt 75–100 ml. Falls eine Harnblasendivertikelabtragung oder die Entfernung von Harnblasensteinen notwendig ist, ist eine Adenomektomie auch bei kleineren Prostatagrößen sinnvoll. Weitere Indikationen für eine offene Adenomektomie sind komplexe Harnröhrenerkrankungen (Z.n. Hypospadieoperation) und eine bestehende Kontraindikation für eine Steinschnittlagerung.
Technik und Komplikationen der Adenomektomie:
Die transvesikale Adenomektomie nach Harris-Hryntschak ist geeignet bei signifikanter Mittellappenvergrößerung, operationspflichtigen Harnblasendivertikeln oder Harnblasensteinen. Die retropubische Adenomektomie nach Millin bietet den Vorteil der besseren Blutstillung und der einfacheren apikalen Adenomektomie, ist jedoch bei großem Mittellappen, Harnblasenerkrankungen und Adipositas nicht gut geeignet. Ausführliche Darstellung der Techniken und Komplikationen siehe o.g. Links der beiden OP-Techniken.
Neue interventionelle Therapieverfahren
Prostataarterienembolisation (PAE)
Die Prostataarterienembolisation ist seit vielen Jahren eine praktizierte Technik bei Makrohämaturie aufgrund vergrößerter Prostata. Im Verlauf konnte bei Patienten auch die Verbesserung der obstruktiven Miktionsbeschwerden beobachtet werden, so dass die PAE auch bei dieser Indikation aktuell angewendet wird.
Indikation:
Die PAE ist eine Alternative zur TURP oder Adenomektomie bei Miktionsbeschwerden oder rezidivierender Makrohämaturie ohne relevante Begleitpathologie wie Harnblasensteine oder große Divertikel.
Technik:
Superselektive Sondierung der Prostataarterien, Injektion von kleinen Embolisationspartikeln unter sorgfältiger Schonung von Arterien des Rektum oder des Penis. Für eine erfolgreiche Behandlung sollte bilateral embolisiert werden. Im Verlauf entsteht eine Gewebenekrose und Volumenabnahme der Prostata mit allmählicher Besserung der Miktionsbeschwerden.
Ergebnisse:
Die Verbesserung der Miktionsbeschwerden setzt nach Monaten ein und kann sich im weiteren Verlauf weiter verbessern. In vergleichenden Studien zeigte sich die TURP effektiver hinsichtlich der Verbesserung von Beschwerden, Harnstrahl, Restharn, Prostatavolumen und IPSS (Abt u.a., 2018) (Ray u.a., 2018). Die PAE wurde auch erfolgreich bei Patienten mit Harnverhalt eingesetzt (Erfolgsrate 60%), welche für eine TURP nicht geeignet waren. Langzeitergebnisse liegen nicht vor.
Komplikationen:
Vermindertes Ejakulationsvolumen und initiale Dysurie über wenige Wochen sind häufig. Weniger häufig sind anhaltende Dysurie, Harnverhalt (3–7%), hohe Strahlenbelastung (Strahlendermatitis), Fehlembolisation (Harnblase, Rektum, Penis), Komplikationen der Angiographie.
Transurethrale Mikrowellentherapie (TUMT)
Technik der TUMT:
Durch Mikrowellen (900–1300 MHz) wird das Prostatagewebe auf 70 Grad Celsius erhitzt, gleichzeitig wird die Urethramukosa durch einen speziellen Katheter auf unter 44 Celsius gekühlt. Geräte neuerer Generation sind z. B. Prostatron und Targis. Durch Hitzenekrose, Apoptose und Zerstörung von adrenergen Nervenfasern entsteht eine Verkleinerung des Prostataadenoms und eine Verbesserung der Symptome. Bei der transurethralen Mikrowellentherapie (TUMT) mit hoher Energie, und nur diese erscheint erfolgversprechend, ist eine Sedierung und Analgesie notwendig.
Indikation zur TUMT:
Wie TURP, jedoch auch bei höherer Komorbidität anwendbar.
Ergebnisse der TUMT:
Trend in den randomisierten Studien ist eine deutliche Verbesserung der Symptome, welche allerdings nicht immer mit einer Verbesserung der objektiven Parameter einhergeht. Das Nebenwirkungsspektrum ist geringer, Hauptkomplikation ist der neue oder persistierende postoperative Harnverhalt. Es gibt eine nicht kleine Gruppe an Therapieversagern, welche eine andere Therapie benötigen.
Transurethrale Nadelablation d. Prostata (TUNA)
Technik der TUNA:
Nadelsonden werden unter Sicht (und TRUS-Kontrolle) in das Adenom eingeführt, durch Mikrowellen (500 kHz) wird eine Hitzenekrose des Adenoms induziert. Die Technik kann in Lokalanästhesie (Prostatablock) oder Spinalanästhesie durchgeführt werden.
Ergebnisse der TUNA:
Vorteile entstehen durch die Behandlung ohne Notwendigkeit einer Narkose oder eines Krankenhausaufenthaltes. Der initiale postoperative Verlauf ist durch rezidivierende Harnverhalte in 13 % bis 40 % der Patienten gekennzeichnet, dies bessert sich erst nach der Prostataschrumpfung. Die Technik wird selten angewendet.
Transurethrale Vaporisation der Prostata (TUVP)
Technik der TUVP:
Durch eine besondere Stromapplikation werden 2 Mechanismen erzeugt: elektrodennah wird das Gewebes vaporisiert und elektrodenfern koaguliert. Die Elektroden haben die Form eines rollenden Zylinders oder einer dicken Schlinge (thick loop resection).
Ergebnisse der TUVP:
In randomisierten Studien vergleichbare Ergebnisse zwischen TUVP und TURP, ohne dramatische klinische Vorteile für die TUVP. In der Tendenz weniger Blutverlust bei der TUVP.
Transurethrales Urolift-Verfahren
Das Urolift-Verfahren ist eine nichtablative operative Technik zur Desobstruktion der prostatischen Harnröhre (Berges u.a., 2013). Die Technik ist eine minimal-invasive Therapieoption bei Patienten mit relativer Operationsindikation (ohne Harnverhalt oder rezidivierenden Makrohämaturien), einem Prostatavolumen unter 60 ml und ohne signifikantem Mittellappen. Als Vorteile des Verfahrens gelten die geringe operative Belastung und Komplikationsrate und der Erhalt der antegraden Ejakulation.
Technik des Urolift-Verfahren:
Mit Hilfe eines Applikators werden transurethral je nach Prostatagröße 2–6 kleine Geweberetraktoren in die Prostata eingebracht, welche das Prostatagewebe komprimieren und einen Kanal zwischen Harnblasenhals und Sphinkter ermöglichen.
Ergebnisse:
In einer randomisierten Studie (1 Jahr Nachbeobachtung) konnte eine deutliche Verbesserung des Symptomscores und des Harnstrahls ohne negativen Einfluss auf die sexuelle Funktion nachgewiesen werden (Roehrborn u.a., 2013).
Bildgestützte robotische Waterjet Ablation der Prostata
Mit der transrektalen Sonographie werden die Areale der Prostata markiert, welche abgetragen werden sollen. Der robotisch geführte Wasserstrahl (Aquabeam) trägt innerhalb von wenigen Minuten das Gewebe ab (Aquablation der Prostata), die Hämostase wird entweder durch einen Spülkatheter auf Zug oder durch die anschließende Elektrokoagulation erreicht.
Ergebnisse:
Gleiche OP-Zeit wie TURP, Vorteile des Verfahrens sind eine schonende Gewebeabtragung ohne Hitzewirkung. Problematisch ist die hohe Rate an postoperativen Blutungskomplikationen, zumindest ohne interventionelle Blutstillung nach der Ablation. Bei Prostatadrüsen über 100 ml wurde eine Transfusionsrate von 8% berichtet (Desai u.a., 2019). Weitere Nachteile sind zahlreiche Ausschlusskriterien und die fehlende Histologie.
Rezum Wasserdampf Ablation der Prostata
Unter Lokalanästhesie werden zystoskopisch Nadeln in das Prostatagewebe eingeführt, über diese wird Wasserdampf in das Gewebe verteilt und eine Hitzenekrose verursacht. Der thermische Effekt soll auf die Prostata begrenzt bleiben.
Ergebnisse: gut verträgliches Verfahren mit Erhalt der sexuellen Funktion. Randomisierte Ergebnisse gegen Referenzverfahren sind nicht vorhanden.
Laparoskopische Adenomektomie
Für die laparoskopische (roboter-assistierte) Technik kommen sowohl die transvesikale als auch die retropubische Technik nach Millin zur Anwendung. Die OP-Zeit liegt deutlich über der offenen Chirurgie, es gibt jedoch Vorteile in der Blutungsmenge (340 vs. 590 ml) und in der Krankenhausverweildauer (Sorokin u.a., 2017). Die laparoskopische Adenomektomie wird nur in wenigen Zentren regelmäßig angewendet.
| BPH Medikamente | suchen | Samenblasenabszess |
Sachregistersuche: A B C D E F G H I J K L M N O P Q R S T U V W X Y Z
Literatur
Andriole u.a. 2004 ANDRIOLE, G. L. ;
ROEHRBORN, C. ; SCHULMAN, C. ; SLAWIN, K. M. ;
SOMERVILLE, M. ; RITTMASTER, R. S.:
Effect of dutasteride on the detection of prostate cancer in men with
benign prostatic hyperplasia.
In: Urology
64 (2004), Nr. 3, S. 537–41; discussion 542–3
Burnett und Wein 2006 BURNETT, A. L. ; WEIN,
A. J.:
Benign prostatic hyperplasia in primary care: what you need to know.
In: J Urol
175 (2006), Nr. 3 Pt 2, S. S19–24
Chapple 2004 CHAPPLE, C. R.:
Pharmacological therapy of benign prostatic hyperplasia/lower urinary
tract symptoms: an overview for the practising clinician.
In: BJU Int
94 (2004), Nr. 5, S. 738–44
DGU Leitlinie, “S2e Leitlinie Diagnostik und Therapie des Benignen Prostatasyndroms (BPS).,” 2023. [Online]. Available: https://register.awmf.org/assets/guidelines/043-034l_S2e_Diagnostik_Therapie_benignes_Prostatasyndrom_2023-04.pdf
Donovan u.a. 2000 DONOVAN, J. L. ; PETERS,
T. J. ; NEAL, D. E. ; BROOKES, S. T. ; GUJRAL,
S. ; CHACKO, K. N. ; WRIGHT, M. ; KENNEDY, L. G. ;
ABRAMS, P.:
A randomized trial comparing transurethral resection of the prostate,
laser therapy and conservative treatment of men with symptoms associated with
benign prostatic enlargement: The CLasP study.
In: J Urol
164 (2000), Nr. 1, S. 65–70
“EAU Guideline: Non-neurogenic Male LUTS,” Available: https://uroweb.org/guidelines/treatment-of-non-neurogenic-male-luts/.
Kopp, R. P.; Freedland, S. J. & Parsons, J. K.
Associations
of benign prostatic hyperplasia with prostate cancer: the debate continues.
Eur
Urol, 2011, 60, 699-700; discussion 701-2.
Ørsted, D. D.; Bojesen, S. E.; Nielsen, S. F. &
Nordestgaard, B. G.
Association of clinical benign prostate hyperplasia
with prostate cancer incidence and mortality revisited: a nationwide
cohort study of 3,009,258 men.
Eur Urol, 2011, 60,
691-698.
Parsons, J. Kellogg; Messer, Karen; White, Martha;
Barrett-Connor, Elizabeth; Bauer, Douglas C; Marshall, Lynn M; in Men
(MrOS) Research Group, Osteoporotic Fractures & the Urologic Diseases in
America Project
Obesity increases and physical activity decreases lower
urinary tract symptom risk in older men: the Osteoporotic Fractures in Men
study.
Eur Urol, 2011, 60, 1173-1180.
Reich u.a. 2006 REICH, O. ; GRATZKE, C. ;
STIEF, C. G.:
Techniques and long-term results of surgical procedures for BPH.
In: Eur Urol
49 (2006), Nr. 6, S. 970–8; discussion 978
Uygur u.a. 1998 UYGUR, M. C. ; GUR, E. ;
ARIK, A. I. ; ALTUG, U. ; EROL, D.:
Erectile dysfunction following treatments of benign prostatic
hyperplasia: a prospective study.
In: Andrologia
30 (1998), Nr. 1, S. 5–10
 English Version: Surgery for benign prostatic hyperplasia
English Version: Surgery for benign prostatic hyperplasia
Urologielehrbuch.de ohne Werbung
Diese Internetseite ermöglicht mit Hilfe von Werbung den Volltext-Zugriff auf das aktuelle Urologielehrbuch.de. Viele Bilder sind zum Schutz von Laien verpixelt oder ausgeblendet. Regelmäßig wiederkehrende (fachkundige) Leser können die Werbebanner abschalten und Zugriff auf alle Abbildungen erhalten: Werden Sie Mitglied über die Crowdfunding-Plattform Steady und unterstützen Sie damit Urologielehrbuch.de.
Urologielehrbuch.de als Hardcover-Buch
 Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siehe Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.
Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siehe Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.