Sie sind hier: Startseite > Prostata > BPH > Diagnose
Diagnose und notwendige Untersuchungen der BPH
- Benigne Prostatahyperplasie BPH 1/5): Definition und Epidemiologie
- BPH: Klinik und Komplikationen
- BPH: Diagnose
- BPH: Medikamente
- BPH: operative Therapie
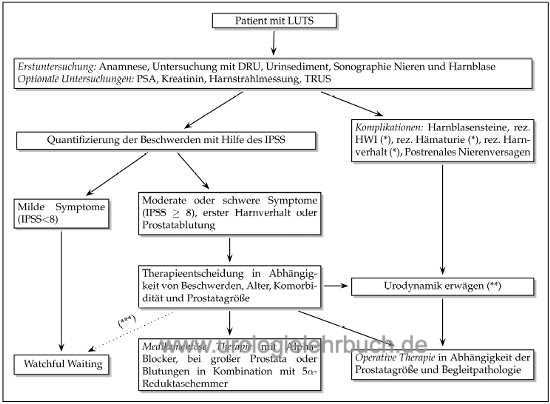
Die diagnostische Herausforderung besteht in der Klärung der Ursache für die Miktionsbeschwerden. Nur bei Ausschluss von anderen Erkrankungen können Miktionsbeschwerden im Alter auf die BPH geschoben werden. Weder die Beschwerden, noch der Harnstrahl noch das Prostatavolumen für sich alleine können zuverlässig die subvesikale Obstruktion durch die Prostata vorhersagen. Abb. Flussdiagramm LUTS zeigt eine leitlinienkonforme Lösung für Diagnose und Therapie bei BPS/LUTS.
Anamnese (Vorgeschichte) bei BPH:
Die diagnostische Herausforderung besteht in der Klärung der Ursache für die Miktionsbeschwerden, die Anamnese spielt dabei eine zentrale Rolle für die Differentialdiagnose.
Risikofaktoren für eine Harnröhrenstriktur:
Urethritis, transurethrale Eingriffe, Katheterisierungen oder perineales Trauma.
Neurogene Harnblasenerkrankungen:
Diabetes mellitus, M. Parkinson, Apoplex, Operationen am Spinalkanal und im Becken.
Medikamente
Mit Verschlechterung der Miktion sind Sympathomimetika, Anticholinergika, Antidepressiva und Neuroleptika.
Miktionstagebuch:
Das Miktionstagebuch kann eine (nächtliche) Polyurie aufdecken, z. B. bei Diabetes, COPD und Herzinsuffizienz [siehe Kapitel Nykturie].
Untersuchung:
Meatusstenose? Phimose? Prostatagröße? Suspekte Indurierung? Sphinktertonus? Reithosenanästhesie? Lähmungen?
IPSS:
IPSS-Fragebogen zur Quantifizierung der subjektiven Beschwerden (s. o.).
Laboruntersuchungen bei BPH:
Urinuntersuchung:
Die Urinuntersuchung wird entweder als Urinsediment oder mit Urinteststreifen durchgeführt. Bei Auffälligkeiten wird eine Urinkultur angelegt.
Kreatinin:
zum Ausschluss einer Obstruktion mit Schädigung des oberen Harntrakts.
PSA:
Hilft bei der Differenzierung zwischen BPH und Prostatakarzinom und ist bei Patienten mit einer Lebenserwartung von über 10 Jahren sinnvoll. Bei PSA-Konzentrationen über 4 ng/ml ist eine Prostatabiopsie zum Ausschluss eines Prostatakarzinoms notwendig. Für eine ausführliche Diskussion der PSA-Normalwerte und davon abgeleiteten Parametern siehe Kapitel Laboruntersuchungen.
Die Höhe des PSA-Wertes korreliert mit der Größe der Prostata bei symptomatischen Männern und ist prognostisch für die Progredienz der Erkrankung. Bei asymptomatischen Männern hat die Höhe des PSA-Wertes keine prognostische Bedeutung für das benigne Prostatasyndrom.
Uroflowmetrie:
Für eine aussagekräftige Untersuchung sollte das Miktionsvolumen über 150 ml liegen. Ein Harnfluss unter 10 ml/s ist typisch für das benigne Prostatasyndrom, ein Harnfluss über 15 ml/s lässt am Erfolg und an der Notwendigkeit einer operativen Therapie zweifeln. Die Harnstrahlmessung kann wenig zur Differentialdiagnose der subvesikalen Obstruktion oder einer Harnblasendysfunktion beitragen.
Sonographie bei BPH:
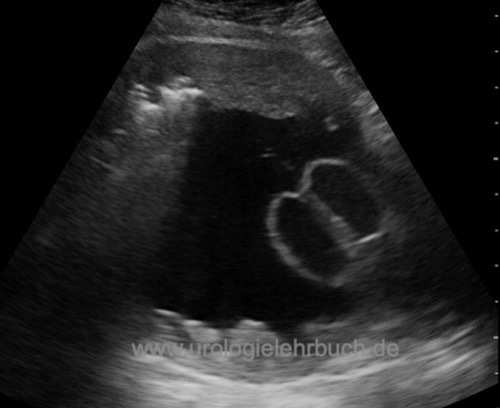
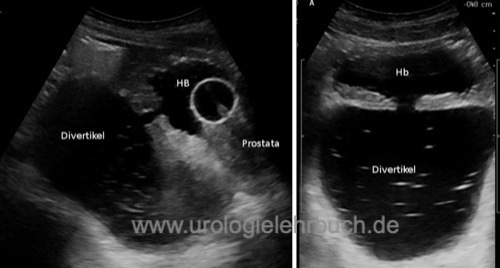
Sonographie zur Diagnose von Restharn? Prostatagröße? Detrusordicke [Abb. Sonographie Trabekelblase], Harnblasensteine? Harnstau? Harnblasendivertikel [Abb. Sonographie Harnblasendivertikel]?
Restharn:
Die Bedeutung des Restharns im Management von BPS-Patienten ist umstritten. Der Restharn gilt als Ursache für rezidivierende Harnwegsinfektionen. Ein großes Problem sind die hohen intraindividuellen Unterschiede der Restharnmengen und deren Auswirkung auf den Krankheitsverlauf. Wahrscheinlich korreliert der Restharn eher mit einer Detrusorschwäche als mit der subvesikalen Obstruktion. Eindeutige Grenzwerte als prognostische Parameter, Indikation zur Operation oder Versagen der konservativen Therapie fehlen.
Sonographie der Nieren:
Dient dem Ausschluss von Harnstauungsnieren.
Prostatagröße:
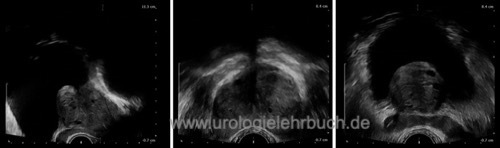
Transabdominelle oder transrektale Bestimmung der Prostatagröße. Darstellung der Prostata in der sagittalen und horizontalen Ebene, Messung von Länge, Breite und Höhe und Berechnung des Prostatavolumens.
Urodynamik bei benignem Prostatasyndrom (BPH):
Während die Harnstrahlmessung zur Routinediagnostik gehört, ist die Zystometrie unklaren Fällen vorbehalten, insbesondere vor invasiver Therapie oder nach erfolgloser medikamentöser Therapie. Die EAU-Leitlinie empfiehlt die Urodynamik in unklaren Fällen vor operativer Therapie zu erwägen, insbesondere bei einem Uroflow von über 15 ml/s, bei Verdacht auf eine neurogene Harnblasenfunktionsstörung ohne Obstruktion, bei Männern unter 50 Jahren, bei Männern über 80 Jahren und bei Restharn über 300 ml. Die Empfehlung wird als schwach gewertet, da keine kontrollierte Studien vorliegen, welche den Erfolg der erweiterten Diagnostik nachweisen würden. Trotz intensiver Diagnostik verbleibt ein Anteil von knapp 10% der Patienten mit BPS, welcher nach TURP persistierend über Beschwerden klagt.
Zystoskopie bei BPH:
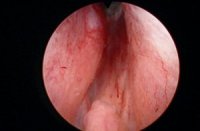
Die Zystoskopie ist indiziert bei Makrohämaturie, V. a. Harnröhrenstriktur oder Harnblasenkarzinom. Die Zystoskopie sollte nicht zur Entscheidungsfindung dienen, ob eine invasive Therapie notwendig ist. Das endoskopische Bild der Obstruktion, wie großer Mittellappen, Harnblasenbarre, sich berührende Seitenlappen (kissing lobes), ist nicht prädiktiv für die Notwendigkeit einer operativen Therapie [Abb. 2.2]. Für die Planung der operativen Therapie ist die Zystoskopie gut geeignet (TURP oder Adenomektomie).
 |
Radiologische Bildgebung bei BPH:
Urogramm:
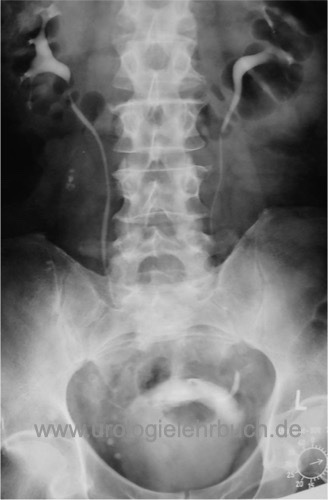
Das Urogramm war lange Zeit Standard zur Evaluation des oberen Harntrakts vor operativer Therapie des benignen Prostatasyndroms. Es identifiziert zuverlässig Harnstau, Harnblasendivertikel, Restharn und Harnblasensteine [Abb. Urogramm bei BPH]. Die Rate an ernsten Komplikationen durch das Kontrastmittel liegt bei 0,1 %. Die Kombination von Abdomenübersichtsaufnahme, Sonographie der Nieren und Bestimmung der Kreatininkonzentration erreicht die gleiche Aussagekraft wie ein Urogramm bei fehlender Nebenwirkungsrate.
Retrograde Urethrographie bei BPH:
Indiziert bei V. a. Harnröhrenstriktur.
MCU bei BPH:
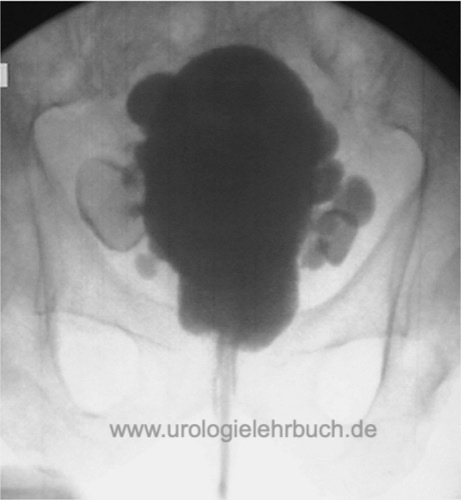
Das MCU ist indiziert bei V. a. Harnblasendivertikel oder Harnblasensteine [Abb. MCU bei BPH mit Harnblasendivertikeln].
| Symptome der BPH | suchen | Medikamente bei BPH |
Sachregistersuche: A B C D E F G H I J K L M N O P Q R S T U V W X Y Z
Literatur benigne Prostatahyperplasie (BPH)
Andriole u.a. 2004 ANDRIOLE, G. L. ;
ROEHRBORN, C. ; SCHULMAN, C. ; SLAWIN, K. M. ;
SOMERVILLE, M. ; RITTMASTER, R. S.:
Effect of dutasteride on the detection of prostate cancer in men with
benign prostatic hyperplasia.
In: Urology
64 (2004), Nr. 3, S. 537–41; discussion 542–3
Burnett und Wein 2006 BURNETT, A. L. ; WEIN,
A. J.:
Benign prostatic hyperplasia in primary care: what you need to know.
In: J Urol
175 (2006), Nr. 3 Pt 2, S. S19–24
Chapple 2004 CHAPPLE, C. R.:
Pharmacological therapy of benign prostatic hyperplasia/lower urinary
tract symptoms: an overview for the practising clinician.
In: BJU Int
94 (2004), Nr. 5, S. 738–44
DGU Leitlinie, “S2e Leitlinie Diagnostik und Therapie des Benignen Prostatasyndroms (BPS).,” 2023. [Online]. Available: https://register.awmf.org/assets/guidelines/043-034l_S2e_Diagnostik_Therapie_benignes_Prostatasyndrom_2023-04.pdf
Donovan u.a. 2000 DONOVAN, J. L. ; PETERS,
T. J. ; NEAL, D. E. ; BROOKES, S. T. ; GUJRAL,
S. ; CHACKO, K. N. ; WRIGHT, M. ; KENNEDY, L. G. ;
ABRAMS, P.:
A randomized trial comparing transurethral resection of the prostate,
laser therapy and conservative treatment of men with symptoms associated with
benign prostatic enlargement: The CLasP study.
In: J Urol
164 (2000), Nr. 1, S. 65–70
“EAU Guideline: Non-neurogenic Male LUTS,” Available: https://uroweb.org/guidelines/treatment-of-non-neurogenic-male-luts/.
Kopp, R. P.; Freedland, S. J. & Parsons, J. K.
Associations
of benign prostatic hyperplasia with prostate cancer: the debate continues.
Eur
Urol, 2011, 60, 699-700; discussion 701-2.
Ørsted, D. D.; Bojesen, S. E.; Nielsen, S. F. &
Nordestgaard, B. G.
Association of clinical benign prostate hyperplasia
with prostate cancer incidence and mortality revisited: a nationwide
cohort study of 3,009,258 men.
Eur Urol, 2011, 60,
691-698.
Parsons, J. Kellogg; Messer, Karen; White, Martha;
Barrett-Connor, Elizabeth; Bauer, Douglas C; Marshall, Lynn M; in Men
(MrOS) Research Group, Osteoporotic Fractures & the Urologic Diseases in
America Project
Obesity increases and physical activity decreases lower
urinary tract symptom risk in older men: the Osteoporotic Fractures in Men
study.
Eur Urol, 2011, 60, 1173-1180.
Reich u.a. 2006 REICH, O. ; GRATZKE, C. ;
STIEF, C. G.:
Techniques and long-term results of surgical procedures for BPH.
In: Eur Urol
49 (2006), Nr. 6, S. 970–8; discussion 978
Uygur u.a. 1998 UYGUR, M. C. ; GUR, E. ;
ARIK, A. I. ; ALTUG, U. ; EROL, D.:
Erectile dysfunction following treatments of benign prostatic
hyperplasia: a prospective study.
In: Andrologia
30 (1998), Nr. 1, S. 5–10
 English Version: Diagnostic workup for benign prostatic hyperplasia
English Version: Diagnostic workup for benign prostatic hyperplasia
Urologielehrbuch.de ohne Werbung
Diese Internetseite ermöglicht mit Hilfe von Werbung den Volltext-Zugriff auf das aktuelle Urologielehrbuch.de. Viele Bilder sind zum Schutz von Laien verpixelt oder ausgeblendet. Regelmäßig wiederkehrende (fachkundige) Leser können die Werbebanner abschalten und Zugriff auf alle Abbildungen erhalten: Werden Sie Mitglied über die Crowdfunding-Plattform Steady und unterstützen Sie damit Urologielehrbuch.de.
Urologielehrbuch.de als Hardcover-Buch
 Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siehe Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.
Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siehe Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.