Sie sind hier: Startseite > Nieren > Operationen > Tumornephrektomie
Offene radikale Nephrektomie: Technik und Komplikationen
Indikation zur Tumornephrektomie
Der Goldstandard für die Therapie des großen Nierenzellkarzinoms ist die radikale Tumornephrektomie, wenn eine organerhaltende Therapie nicht möglich ist. Dabei wird die tumortragende Niere zusammen mit der Fettkapsel und den regionären Lymphknoten entfernt. Der transperitoneale Zugang ermöglicht die frühe Kontrolle der Nierengefäße, propagiert durch Robson u.a., 1969. Der Vorteil des transperitonealen Zugangs wurde nie prospektiv untersucht und wird von vielen Autoren in seiner klinischen Bedeutung angezweifelt Mickisch (2002). Weitere etablierte Operationszugänge für die radikale Nephrektomie sind der lumbale Flankenschnitt, der thorakoabdominale Zugang, die Laparoskopie oder die Retroperitoneoskopie, je nach Größe und Lokalisation des Tumors.
Kontraindikationen
Gerinnungsstörungen. Weitere Kontraindikationen sind abhängig von den Grunderkrankungen (Operationsrisiko), der Nierenfunktion der Gegenseite (Niereninsuffizienz) und der Bedeutung der Nephrektomie für die Lebenserwartung des Patienten. Keine Durchführung der Tumornephrektomie wenn eine organerhaltende Teilnephrektomie möglich ist, insbesondere bei Einzelniere, Niereninsuffizienz, bei beidseitigem oder hereditärem Nierenzellkarzinom.
Technik der Radikalen Nephrektomie
Patientenvorbereitung:
Perioperative Antibiotikaprophylaxe bei Risikofaktoren für Wundinfektionen. Perioperativer Dauerkatheter. Perioperative Magensonde. Periduralanästhesie wenn möglich und gewünscht.
Transperitonealer Zugang:
Rückenlagerung des Patienten mit leichter Überstreckung der Lendenwirbelsäule. Rippenbogenrandschnitt. Durchtrennung des Lig. teres hepatis. Inzision der laterokolischen Rinne, das Kolon wird von der Niere nach medial abgeschoben. Auf der linken Seite Lösung der peritonealen Verbindung zwischen Milz und Bauchwand. Auf der rechten Seite wird das Duodenum von der Vena cava nach medial präpariert.
Flankenschnitt:
Flankenlagerung des Patienten. Schräger interkostaler Flankenschnitt zwischen der 11. und 12. Rippe unter Schonung des N. subcostalis. Eröffnung der Fascia renalis. Stumpfe Präparation der Schicht zwischen Capsula adiposa und M. psoas. Abschieben des Peritoneums von der Capsula adiposa, oft kann so die Nierenvene gleich dargestellt werden.
Hiluspräparation:
- Aufsuchen des Harnleiters und Durchtrennung im Bereich der Kreuzung mit den Iliakalgefäßen. Von dort wird entlang der Vena cava (rechts) oder Aorta (links) nach kranial der Nierenhilus aufgesucht.
- Linksseitig ist die Durchtrennung der V. testicularis/ovarica unterhalb des Unterpols der Niere notwendig, auf der rechten Seite kann das Gefäß geschont werden oder wird nahe der Vena cava zwischen Ligaturen durchtrennt.
- Die Hilusgefäße werden identifiziert und präpariert, sichtbare Lymphknoten werden entfernt und separat zur histologischen Untersuchung gesendet. Die Nierenarterie wird mit einer Klemme umfahren und ligiert, um den renalen Blutfluss zu stoppen.
- Nun kann die Vena renalis zwischen Overholtklemmen durchtrennt werden, nach zentral wird das Gefäß mit einer doppelten Ligatur (davon eine Durchstechungsligatur) versorgt.
- Nach Durchtrennung der Vena renalis entsteht nun eine gute Sicht auf die Nierenarterie, die wie für die Vene beschrieben durchtrennt wird. Bei brüchigen Arterien mit Arteriosklerose ist die Verwendung von 2–3 Clips eine gute Wahl.
Oberpolpräparation:
Die Nephrektomie beinhaltet die Entfernung der Nierenfettkapsel. Die Schicht zwischen Nebenniere und Fettkapsel wird scharf durchtrennt und die Nebenniere in situ belassen. Die ipsilaterale Adrenalektomie ist selten notwendig bei Oberpoltumoren mit fraglicher Infiltration der Nebenniere oder bei Nebennierenmetastasen in der Bildgebung.
Tumorthromben:
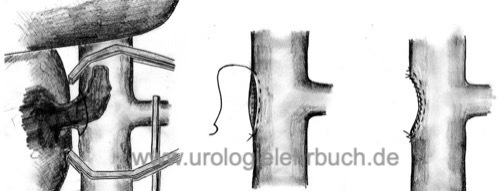
Zunächst muss die Niere vollständig mobilisiert werden, die Nierenarterie sollte zwischen Ligaturen durchtrennt werden. Kleinere Tumorthromben mit nur geringer Ausdehnung in die Vena cava bedürfen außer der Ausklemmung der Nierenvenenmündung mit der Satinsky-Klemme keine besonderen Maßnahmen. Der Defekt der Vena cava wird nach der Nephrektomie zweireihig übernäht.
Infrahepatische Tumorthromben:
Proximal und distal der Nierenvenenmündung wird die V. cava inferior mit einem Overholt unterfahren und angezügelt. Die kontralaterale Nierenvene wird ebenfalls mit einem Tourniquet oder einer Klemme versorgt. Nach dem Abklemmen der distalen und proximalen V. cava kann diese eröffnet und der Tumorthrombus extrahiert werden. Der Defekt der Vena cava wird nach der Nephrektomie zweireihig übernäht. Ein adhärenter Tumorthrombus muss mit der Venenwand reseziert und die Vena cava rekonstruiert werden.
 |
Hepatische und thorakale Tumorthromben:
Ein thorakoabdominaler Zugang ist notwendig. Intrahepatische Cavazapfen können durch Abklemmung der V. cava kranial der Leber und der kurzzeitigen Abklemmung der Leberpforte entfernt werden. Erstreckt sich die Tumorthrombusspitze bis in den Vorhof, dann ist der Einsatz der Herzlungenmaschine unumgänglich. Die Operation sollte je nach Ausdehung des Tumorthrombus in Kooperation mit Viszeral- oder Herzchirurgen durchgeführt werden.
Regionäre Lymphadenektomie:
Bei Tumoren mit T1–2 cN0 sollte keine Lymphadenektomie durchgeführt werden, da in einer großen EORTC-Studie kein Überlebensvorteil demonstriert werden konnte (Blom u.a., 1999 und 2009). Manche Autoren befürworten aufgrund retrospektiver Daten bei fortgeschrittenen Tumoren oder vergrößerten Lymphknoten eine ausführliche Lymphadenektomie vom Zwerchfellursprung bis zum Abgang der A. mesenterica inf. Bei linksseitigen Tumoren werden die paraaortalen Lymphknoten entfernt, bei rechtsseitigen Tumoren werden die parakavalen Lymphknoten entfernt und unabhängig von der Seite sollen die interaortokavalen Lymphknoten entfernt werden (Capitanio u.a., 2011).
Drainagen:
Die Drainage der Nierenloge für 1–2 Tage wird häufig durchgeführt, ist jedoch nach einer unkomplizierten Tumornephrektomie nicht notwendig.
Nachsorge nach Tumornephrektomie
Allgemeine Maßnahmen:
Frühe Mobilisation. Atemtherapie. Thromboseprophylaxe. Laborkontrollen (Hb, Kreatinin). Wundkontrollen und regelmäßige Untersuchung des Abdomens.
Analgesie:
Idealerweise über einen Epiduralkatheter. Zusätzlich Schmerztherapie mit einer Kombination aus Nichtopioid-Analgetika und Opioid.
Kostaufbau:
Entfernung der Magensonde nach der Operation. Schluckweise Tee und klare Brühe am ersten postoperativen Tag, dann Kostaufbau.
Drainagen und Katheter:
Schnelle Entfernung des Blasenkatheters nach unkomplizierter Operation bei stabilen Patienten innerhalb von 1–2 Tagen, Wunddrainage (oft nicht notwendig) für 1–2 Tage.
Komplikationen der radikalen Nephrektomie
In der Tab. 1.1 werden vergleichend die Komplikationen zwischen Tumornephrektomie und Nierenteilresektion für cT1--2 Tumoren aus randomisierten und retrospektiven Studien dargestellt.
| Komplikationen | Tumornephrektomie | Nierenteilresektion |
| Schwere Blutungen | 1,1 % | 3,4 % |
| Blutverlust <0,5 l | 96 % | 87 % |
| Urinom | 0 % | 4 % |
| Reintervention | 2,4 % | 4,4 % |
| Mortalität | 2 % | 1,6 % |
Blutungsrisiko:
Das Risiko eines signifikanten Blutverlustes über 1 l beträgt bei der einfachen Tumornephrektomie unter 5%, steigt aber bei Risikofaktoren wie Veneninvasion auf bis zu 35 % deutlich an.
Nachbarorganverletzung:
Leberrisse, Milzverletzung (Splenektomie), paralytischer Ileus, Darmverletzung, Peritonitis, Pankreasschwanzverletzung mit Ausbildung einer Pankreasfistel, Pneumothorax bei lumbalem oder thorakoabdominalem Zugang, Chylusfistel durch Verletzung der Darmlymphgefäße.
Allgemeine Komplikationen:
Wundinfektion, Herzinfarkt, Schlaganfall, Herzinsuffizienz, Thrombose, Lungenembolie, Atelektasen, Pneumonie, akutes Nierenversagen.
Mortalität:
Durch Blutungen, Infektionen, Arrhythmien, akutes Nierenversagen, Lungenembolie in 1–2 %, ein fortgeschrittenes Tumorstadium ist der wichtigster Risikofaktor.
| Einfache Nephrektomie | Suchen | Nierenteilresektion |
Sachregistersuche: A B C D E F G H I J K L M N O P Q R S T U V W X Y Z
Literatur Tumornephrektomie
Blom u.a. 1999 BLOM, J. H. ; POPPEL, H. van ; MARECHAL, J. M. ; JACQMIN, D. ; SYLVESTER, R. ; SCHRODER, F. H. ; PRIJCK, L. de: Radical nephrectomy with and without lymph node dissection: preliminary results of the EORTC randomized phase III protocol 30881. EORTC Genitourinary Group.In: Eur Urol
36 (1999), Nr. 6, S. 570–5
Blom, Jan H M; van Poppel, Hein; Maréchal, Jean M; Jacqmin, Didier; Schröder, Fritz H; de Prijck, Linda; Sylvester, Richard & E. O. R. T. C. Genitourinary Tract Cancer Group Radical nephrectomy with and without lymph-node dissection: final results of European Organization for Research and Treatment of Cancer (EORTC) randomized phase 3 trial 30881.
Eur Urol, 2009, 55, 28-34.
Capitanio, U.; Becker, F.; Blute, M. L.; Mulders, P.; Patard, J.; Russo, P.; Studer, U. E. & Poppel, H. V. Lymph node dissection in renal cell carcinoma.
Eur Urol, 2011, 60, 1212-1220.
Corman u.a. 2000 CORMAN, J. M. ; PENSON,
D. F. ; HUR, K. ; KHURI, S. F. ; DALEY, J. ;
HENDERSON, W. ; KRIEGER, J. N.:
Comparison of complications after radical and partial nephrectomy:
results from the National Veterans Administration Surgical Quality
Improvement Program.
In: BJU Int
86 (2000), Nov, Nr. 7, S. 782–789
Mickisch 2002 MICKISCH, G. H.:
Principles of nephrectomy for malignant disease.
In: BJU Int
89 (2002), Nr. 5, S. 488–95
Poppel u.a. 2007 POPPEL, Hendrik V. ; POZZO,
Luigi D. ; ALBRECHT, Walter ; MATVEEV, Vsevolod ;
BONO, Aldo ; BORKOWSKI, Andrzej ; MARECHAL,
Jean-Marie ; KLOTZ, Laurence ; SKINNER, Eila ;
KEANE, Thomas ; CLAESSENS, Ilse ; SYLVESTER,
Richard ; RESEARCH for the European Organization for ;
CANCER (EORTC), Treatment of ; CANADA CLINICAL TRIALS GROUP
(NCIC CTG), National Cancer I. of ; (SWOG), Southwest Oncology G. ;
EASTERN COOPERATIVE ONCOLOGY GROUP (ECOG) the:
A prospective randomized EORTC intergroup phase 3 study comparing the
complications of elective Nephron-sparing surgery and radical nephrectomy for
low-stage renal cell carcinoma.
In: Eur Urol
51 (2007), Jun, Nr. 6, S. 1606–1615
Robson u.a. 1969 ROBSON, C. J. ; CHURCHILL,
B. M. ; ANDERSON, W.:
The results of radical nephrectomy for renal cell carcinoma.
In: J Urol
101 (1969), Nr. 3, S. 297–301
Robson u.a. 2002 ROBSON, C. J. ; CHURCHILL,
B. M. ; ANDERSON, W.:
The results of radical nephrectomy for renal cell carcinoma. 1969.
In: J Urol
167 (2002), Nr. 2 Pt 2, S. 873–5; discussion 876–7
 English Version: Radical nephrectomy
English Version: Radical nephrectomy
Urologielehrbuch.de ohne Werbung
Diese Internetseite ermöglicht mit Hilfe von Werbung den Volltext-Zugriff auf das aktuelle Urologielehrbuch.de. Viele Bilder sind zum Schutz von Laien verpixelt oder ausgeblendet. Regelmäßig wiederkehrende (fachkundige) Leser können die Werbebanner abschalten und Zugriff auf alle Abbildungen erhalten: Werden Sie Mitglied über die Crowdfunding-Plattform Steady und unterstützen Sie damit Urologielehrbuch.de.
Urologielehrbuch.de als Hardcover-Buch
 Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siehe Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.
Aktuell, detailliert und übersichtlich: Urologielehrbuch.de wird auch als hochwertiges Hardcover-Buch veröffentlicht. Die 17. Auflage (Ausgabe 2024) ist seit Oktober 2024 verfügbar, siehe Abschnitt Neuigkeiten für die Aktualisierungen und Links für den Buchkauf.